Suicide en période périnatale : données épidémiologiques récentes et stratégies de prévention
// Perinatal suicide: Recent epidemiological data and prevention strategies
Résumé
La période périnatale (grossesse et première année post-partum) est une période de vulnérabilité à la survenue/l’aggravation de symptômes/troubles psychiatriques chez les mères pouvant conduire jusqu’au suicide. À partir des données du dernier rapport de l’Enquête nationale confidentielle sur les morts maternelles en France et de résultats majeurs de la littérature internationale, l’objectif de cet article est : i) de présenter et de discuter les principales données épidémiologiques concernant les suicides maternels (fréquence, caractéristiques, facteurs de risque, évitabilité), ii) de lister les principaux outils de dépistage et les interventions en prévention.
En France, sur la période 2013-2015, les suicides représentaient la première cause connue de décès maternels en période périnatale (13,4% de l’ensemble des décès), soit 1,4 femmes pour 100 000 naissances vivantes (intervalle de confiance à 95% (IC95%): [1,0-2,0]). La majorité des suicides (77%) s’étaient produits après le 42e jour post-partum et en médiane vers le 4e mois post-partum. Les différents facteurs de risque retrouvés en France comme à l’international étaient notamment : la précarité, l’isolement, des évènements de vie douloureux, des antécédents psychiatriques et des complications pendant la grossesse ou l’accouchement. Les données nationales et internationales montrent également qu’une grande part de ces décès serait évitable. Parmi les stratégies de prévention, un dépistage précoce et répété des femmes à risque, et tout spécifiquement de celles présentant des troubles psychiatriques déjà connus ou incidents, et une prise en charge graduée sont à retenir. En France, le projet gouvernemental « 1 000 premiers jours », les entretiens prénatals précoces et post-natals obligatoires vont dans ce sens. Néanmoins, seul un déploiement national et universel de ces mesures pourra infléchir cette problématique majeure.
Abstract
The perinatal period (pregnancy and the first year postpartum) is a period when mothers are vulnerable to the onset/aggravation of psychiatric symptoms/disorders that can lead to suicide. Based on data from the latest report of France’s National Confidential Enquiries on Maternal Deaths along with major findings from the international literature, the objectives of the present study were: i) to present and discuss the main epidemiological data concerning maternal suicides (frequency, characteristics, risk factors, avoidability), and ii) to list the main screening tools and prevention interventions.
In France, over the period 2013-2015, suicide represented the leading known cause of maternal death in the perinatal period (13.4% of all deaths), i.e. 1.4 women per 100 000 live births (95%CI: [1.0-2.0]). The majority of suicides (77%) occurred after the 42nd day postpartum and on average around the 4th month postpartum. The various risk factors found in France and internationally were: precariousness, isolation, painful life events, psychiatric history, and complications during pregnancy or childbirth. National and international data also show that a large proportion of these deaths are avoidable. Among the prevention strategies, early and repeated screening of women at risk and more specifically those with psychiatric disorders (incident or previously diagnosed), as well as graduated treatment are to be retained. In France, the government’s “1 000 First Days (“1 000 premiers jours”) project and the mandatory early prenatal and postnatal interviews are a step in this direction. Nevertheless, only a national and universal deployment of these measures will have a lasting impact on this major problem.
Introduction
La période périnatale, comprenant la grossesse, la naissance et jusqu’à la première année post-partum, est une période de remaniements profonds sur les plans biologique, physiologique, social et émotionnel susceptible de rendre les femmes plus vulnérables à la survenue ou à l’aggravation de symptômes ou de troubles psychiatriques. Souvent négligés ou sous-déclarés par les femmes, leur entourage mais également par le corps médical, ces troubles psychiatriques peuvent avoir des conséquences délétères, tant sur la mère que sur l’enfant, la dyade ou la famille : risque plus élevé de prématurité, faible poids à la naissance, trouble du développement social, cognitif, difficultés à mettre en place le lien mère-enfant 1,2. Lorsqu’ils sont sévères, ils peuvent conduire au suicide de la mère 3. Il s’agit donc d’un problème majeur de santé publique, d’autant plus important qu’une grande part de ces morts pourrait être évitée selon des experts au Royaume-Uni 4 et en France 5, notamment en mettant en place des stratégies de promotion, de prévention, mais aussi en repérant plus systématiquement les signaux d’alerte d’une dégradation de leur santé mentale dès le début de la grossesse.
Depuis 2012, l’Organisation mondiale de la santé recommande que : i) tous les décès survenant pendant la période périnatale soient considérés comme des décès maternels et ii) que tous les décès par suicide soient classés comme ayant une cause obstétricale directe (i.e. le suicide résulterait d’une complication directe de la grossesse ou du post-partum). En France, cette recommandation a été appliquée par l’Enquête nationale confidentielle sur la mortalité maternelle (ENCMM) dès 2013 tout en faisant le choix de ne pas caractériser la cause du décès par suicide de « directe » ou « indirecte ». En effet, sachant qu’une part importante des suicides concerne des femmes ayant des antécédents psychiatriques, le décès par suicide pourrait tout aussi bien être considéré comme étant « indirectement » lié à la grossesse et au post-partum (i.e. le décès par suicide résulterait de l’aggravation d’une pathologie mentale préexistante dans le contexte physiologique particulier de la grossesse et du post-partum). Ainsi, en France, dans le cadre de l’ENCMM, les suicides maternels sont considérés comme un groupe à part, distinct des décès de causes obstétricales directes et indirectes. De plus, dans un souci de comparaison temporelle et internationale de la mortalité maternelle, et aussi parce qu’un peu plus de la moitié des décès maternels en France (52% sur le triennum 2013-2015) survenaient dans le post-partum précoce (1), les données de l’ENCMM sont présentées selon deux fenêtres distinctes : la mortalité maternelle jusqu’à 42 jours post-partum et celle jusqu’à un an post-partum 6.
À partir des données issues du dernier rapport de l’ENCMM et de résultats majeurs de la littérature internationale, notre objectif était de présenter et de discuter les principales données épidémiologiques concernant les décès maternels par suicide : i) fréquence, ii) caractéristiques, iii) facteurs de risque et iv) évitabilité. Nous listons également quelques outils de dépistage et présentons les interventions en prévention spécifiques aux femmes durant cette période charnière de leur vie.
Suicide maternel : données épidémiologiques récentes
Fréquence en France et à l’international
En France, dans le dernier rapport de l’ENCMM pour la période 2013-2015, 35 décès par suicide ont été rapportés sur un total de 262 décès maternels en période périnatale. Les suicides représentent donc 13,4% des décès maternels et deviennent la première cause connue de mortalité maternelle en France à un an post-partum 5. Sur le triennum 2010-2012, les suicides représentaient 3,9% des décès maternels, à raison de 10 suicides sur un total de 254 décès maternels périnatals. Cette forte augmentation du nombre de cas (+250%) entre les deux périodes analysées est, au moins en partie, due à l’application des recommandations de l’OMS détaillées ci-dessus, aux efforts des membres et experts de l’ENCMM pour mieux repérer les cas et à un intérêt accru des professionnels de santé qui déclarent plus fréquemment les suicides maternels qu’auparavant. Ainsi, les résultats de l’ENCMM portant sur la période 2013-2015 ne peuvent être comparés à des données françaises antérieures concernant les décès par suicide.
Si l’on exprime les décès maternels par suicide en ratio spécifique de mortalité maternelle (RMM) pour 100 000 naissances vivantes (NV) comme le veulent les conventions internationales, ce taux en période périnatale est de 1,4 pour 100 000 NV (soit environ 1 décès par suicide de femmes enceintes ou en post-partum par mois) sur le triennum 2013‑2015 (figure 1). Celui de la mortalité maternelle périnatale, toutes causes confondues, est de 10,8 pour 100 000 NV (soit environ 7 décès maternels par mois).
Dans plusieurs pays comparables à la France, c’est-à-dire ayant mis en œuvre des méthodologies similaires de repérage et de classement des décès maternels, le suicide maternel en période périnatale est depuis plusieurs années ou décennies une cause importante de décès maternel. Ainsi, aux États-Unis, récemment, Trost et coll. ont montré qu’environ 11% des décès maternels de causes connues survenus entre 2008 et 2017 avaient pour origine des troubles psychiatriques liés à la grossesse dont 63% étaient des décès par suicide 7. Au Royaume-Uni et en Irlande, sur la période 2017-2019, le pourcentage de mères décédées par suicide était de 5,2% et 18% sur les périodes allant de la grossesse jusqu’à 42 jours post-partum et du 43e jour jusqu’à 1 an post-partum respectivement. Sur la période comprenant la grossesse et le post-partum précoce, le suicide était en quatrième position après les décès en lien direct avec des pathologies thromboemboliques, hémorragiques et infectieuses 4. En Australie, sur la décade 2010-2019, les décès par suicide représentaient 10,5% des décès maternels survenus pendant la grossesse et le post-partum précoce. Il s’agit de la 3e cause de décès maternels après les problèmes cardiovasculaires (14%) et les hémorragies non obstétricales ou les sepsis (11%) 8.
Si l’on considère le RMM par suicide en période périnatale (grossesse et jusqu’à une année post-partum), il est de 2,0 pour 100 000 NV aux États-Unis (période 2003-2007) et de 2,6 pour 100 000 NV pour le Royaume-Uni selon les données les plus récemment publiées (figure 1) 4,9. En Australie, les décès sont colligés jusqu’à 42 jours après l’accouchement uniquement et le RMM obtenu sur la décade 2010-2019 est comparable à ceux observés aux États-Unis ou au Royaume-Uni sur les périodes les plus récentes (figure 1) 8.
 Agrandir l'image
Agrandir l'imageAu Canada, le processus de classement des dossiers de mères décédées est moins renforcé qu’en France (les dossiers de suicide ne sont pas examinés par des experts en psychiatrie), mais il a fait ressortir que le suicide périnatal était de 2,6 pour 100 000 NV 10 et représentait 5,3% des décès maternels périnatals sur la période 1994-2008. De même, en Suède, même si la proportion de décès maternel par suicide en période périnatale a fluctué entre 1988 et 2007, elle était en moyenne aux alentours de 18% et le RMM relatif était de 3,7 pour 100 000 NV 11.
Ainsi, pour les décès maternels par suicide comme pour les décès maternels toutes causes confondues, les RMM sont moins élevés en France que dans les pays utilisant des méthodologies comparables (figure 1). Le ratio de suicide périnatal est 1,4 et 1,8 fois moins élevé en France qu’aux États-Unis et au Royaume-Uni (1,4 vs 2 et 2,6 pour 100 000 NV respectivement). De même, le ratio de mortalité périnatale toutes causes confondues en France est 1,6 et 2,1 fois moins élevé que celui observé aux États-Unis et au Royaume-Uni (10,8 vs 17,4 et 22,9 pour 100 000 NV respectivement) 4 (2).
Concernant les suicides, ces différences entre pays pourraient être liées à des variations dans l’offre et dans l’accès aux soins psychiatriques des femmes enceintes ou nouvellement accouchées ; dans les modalités de repérage et de suivi médical mises en œuvre en période en ante- et en post-partum. D’autres spécificités nationales pourraient également expliquer ces différences de RMM entre les pays : profil sociodémographique particulier (isolement social accentué, âge maternel plus élevé, etc.), profil médical à risque (fréquence plus élevée de certaines pathologies connues comme associées à une santé mentale dégradée telles l’obésité morbide ou l’hypertension artérielle). Enfin, il est également possible que la qualité des données collectées ne soit pas comparable entre les différents pays selon leur niveau de retour d’expériences sur les suicides périnatals. Des analyses particulières seraient nécessaires pour explorer ces différentes hypothèses.
Au total, les données internationales, et notamment une revue récente de la littérature, font ressortir qu’il existerait entre 1,4 et 5 femmes suicidées en période périnatale pour 100 000 NV dans les pays développés 9,11,12. Il s’agit donc d’une problématique importante de santé publique qui, selon les pays, a émergé ou s’est accentuée à la suite des recommandations internationales concernant la prise en compte des décès maternels dans l’année et non plus jusqu’au 42e jour suivant l’accouchement.
Principales caractéristiques des décès par suicide
Les derniers résultats de l’ENCMM analysant les décès maternels survenus entre 2013-2015 montrent que 77% des suicides maternels (n=27/35) se sont produits dans le post-partum tardif (3) et 23% (n=8/35) dans les 42 premiers jours du post-partum 5. Quatre femmes (13%) se sont suicidées à la suite du décès de leur enfant. Le délai médian de survenue du suicide en post-partum était de 126 jours, soit vers le 4e mois suivant l’accouchement. Ces données sont également décrites dans la littérature internationale où plus de deux tiers des suicides maternels surviennent au moins trois mois après l’accouchement 4,10,11,12,13.
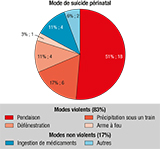
Les données de la littérature concernant les moyens utilisés par les femmes en période périnatale pour mettre fin à leur vie 4,5,10,11 corroborent les données rapportées dans le dernier rapport de l’ENCMM (figure 2). Il s’agit majoritairement de moyens violents : pendaison, précipitation sous un train, défénestration ou arme à feu ; avec un moindre recours aux intoxications médicamenteuses volontaires par rapport aux femmes suicidées au même âge hors du contexte périnatal 5,10.
Ces méthodes violentes de suicide périnatal soulignent une forte volonté des femmes d’en finir avec la vie, tandis que leur temporalité traduit l’existence d’une souffrance psychologique intense apparue ou majorée très rapidement après l’accouchement, voire en période anténatale.
Facteurs de risque
Le suicide périnatal est associé à divers facteurs démo-socio-économiques et environnementaux tels que le jeune âge lors de la grossesse ou une grossesse non désirée, les conflits familiaux, les violences subies (dans l’enfance ou conjugales) ou encore l’isolement, l’absence de conjoint ou le fait de subir des discriminations, d’avoir de faibles revenus, un faible niveau d’études, ou de résider dans une zone rurale ou éloignée 10,14. Dans l’ENCMM, 43% des femmes suicidées présentaient des facteurs de vulnérabilité psychosociale, des antécédents de violence, des expulsions du domicile, des difficultés financières 5.
De façon récurrente dans la littérature internationale et également dans le rapport de l’ENCMM 2013-2015, plusieurs facteurs cliniques ont été montrés comme aggravant significativement le risque de suicide périnatal. Il s’agit notamment des antécédents personnels ou familiaux de troubles psychiatriques 3,5,14. Dans l’ENCMM, 33% des femmes qui se sont suicidées avaient des antécédents psychiatriques connus. En effet, lorsque les femmes ont des antécédents de trouble psychiatrique, elles présentent alors un risque important de décompensation de leur trouble en période périnatale, augmentant considérablement leur risque suicidaire 3. Cela est particulièrement criant en cas de trouble bipolaire où les décompensations peuvent se manifester par des épisodes plus ou moins bruyants, allant de l’anxiété à l’épisode caractérisé sévère 15. Ce risque est majoré en cas de comorbidités psychiatriques et d’addictions (tabac, alcool, cannabis, etc.). Une complication de la grossesse ou de l’accouchement pouvant constituer un traumatisme (pré-éclampsie, mort fœtale intra-utérine, détresse fœtale, hémorragie du post-partum, etc.) est également fréquemment retrouvé chez les femmes suicidées 11. Par ailleurs, toujours en lien avec un désordre psychique avant la grossesse, des pensées suicidaires ou un antécédent de tentative de suicide sont significativement associées à un risque suicidaire accru en période périnatale 14. Une récente revue systématique de la littérature retrouve qu’environ 8% (IC95%: [7-10]) des femmes présentent des idées suicidaires en période périnatale, avec 10% en période ante-partum et 7% en période de post-partum 16.
Parmi les pathologies psychiatriques diagnostiquées avant la grossesse chez les femmes suicidées en période périnatale, on retrouve des troubles anxieux, des troubles liés à l’utilisation de substances psychoactives, des troubles psychotiques, des troubles bipolaires ou encore d’autres troubles de l’humeur 11. D’après Oates et coll., 68% des femmes qui se suicident souffraient de troubles mentaux sévères (psychoses ou troubles dépressifs sévères) 17. Selon Kim et coll., l’intensité de la symptomatologie dépressive est associée au suicide périnatal 18. Dans l’enquête sur les morts maternelles britanniques de 2017-2019, la dépression est le diagnostic le plus fréquent observé chez les femmes suicidées (55% des femmes décédées par suicide) suivie par les psychoses probables ou avérées (28% d’entre elles). Enfin, 6,5% des femmes anglaises ou irlandaises suicidées présentaient un trouble lié à l’usage de substances 4.
Selon Esscher et coll., il pourrait y avoir des profils de risque différents avant les 6 premiers mois de post-partum et entre 6 mois et 1 an post-partum. Les femmes qui se suicident au cours des 6 premiers mois de post-partum ont moins souvent d’antécédents psychiatriques et utilisent plus souvent des modes violents de suicides que ne le font les femmes qui se suicident sur la fin du post-partum tardif 11. De même, une étude menée par Gressier et coll. sur 1 439 femmes françaises hospitalisées dans des unités mère-enfant montre que celles qui tentent de se suicider pendant la grossesse présentent des profils de risque psychopathologiques et contextuels différents de celles qui passent à l’acte en post-partum 19.
Mortalité « évitable » ?
En France, le comité d’experts sur les morts maternelles conclut à une mort maternelle « probablement évitable » ou « peut-être évitable » si l’analyse de l’histoire du décès montre qu’une ou plusieurs modifications du parcours de soins de la patiente auraient pu changer l’issue fatale. Cette notion se superpose souvent avec l’optimalité des soins, mais ce n’est pas toujours le cas. Les suicides qui ont été jugés « non évitables » par les experts du Cnemm sont ceux pour lesquels l’étayage et le suivi médical psychiatrique étaient optimaux, sans signal précurseurs d’une dégradation en cours ; le suicide survenant de façon imprévisible. L’ENCMM retrouve que 91% des suicides maternels suffisamment documentés pour être évalués sur le plan de l’évitabilité sont peut-être ou probablement évitables (n=21/23), avec une inadéquation des soins dans 100% des cas (n=21/21) 5. Parmi ces décès évitables, Vacheron et coll. soulignent : i) une prise en charge inadaptée (90% des cas évitables) : modification du traitement psychotrope par le psychiatre référent sans orientation vers une structure adaptée ni information de la maternité ou réévaluation en post-partum, ii) un défaut diagnostic (non fait ou avec retard) (62%) : absence de dépistage de vulnérabilité ou d’une sous-évaluation des risques périnatals dans les services d’obstétriques ou les urgences générales, ou encore iii) un défaut d’organisation des soins (dans 81% des suicides évitables versus 47% pour l’ensemble des morts maternelles évitables) : un manque de communication entre les professionnels de soins et un manque de suivi dans la mise en place d’une consultation psychiatrique par exemple 5. Un autre facteur d’évitabilité important souligné par Vacheron et coll. réside dans l’interaction entre la patiente/famille et le système de soins. Beaucoup de femmes avec des difficultés psychiatriques ou leur entourage refusent les soins qui leur sont proposés (dans 71% des suicides évitables vs 29% de l’ensemble des morts maternelles) et cela pour différentes raisons, notamment une banalisation ou une minimisation de l’état clinique de la femme, mais également un manque de préparation en ante-partum des femmes ou de leur proche à l’éventualité d’une hospitalisation en unité mère-enfant. Cela souligne un besoin important d’une meilleure communication entre les soignants des différentes structures de soins et les femmes/familles.
Cette notion d’évitabilité des décès est également retrouvée au Royaume-Uni, où l’on estime que la moitié des suicides de femmes atteintes d’un trouble psychiatrique sévère aurait pu être évitée ; en particulier grâce à l’identification systématique des antécédents psychiatriques lors de l’inscription en maternité et la mise en place de protocoles de prise en charge durant la période de post-partum 17.
Mesures de prévention, dépistage du risque suicidaire
Prévention du suicide en population générale
La santé mentale, et plus particulièrement le risque suicidaire éventuellement associé, sont influencés par l’entrelacement de nombreux facteurs, à la fois individuels, mais également sociaux et environnementaux (situation vis-à-vis du travail, revenus, exposition aux violences, à l’isolement, accès aux dispositifs de prévention et de prise en charge…). Dans cette approche socio-écologique, le suicide apparaît, d’après Du Roscoät et coll., comme « l’expression d’un non-choix, d’une absence d’alternative perçue, visant à mettre un terme à une souffrance ou à une situation devenue intolérable. Ainsi, les actes suicidaires ne relèvent pas seulement de la responsabilité d’un individu, mais également d’une responsabilité collective et sociale » 20. Face au risque suicidaire, de nombreux travaux ont montré l’efficacité de certaines stratégies préventives. Celles reconnues comme les plus efficaces sont la limitation de l’accès aux moyens létaux, le maintien du contact, après leur hospitalisation, avec les patients ayant fait une tentative de suicide (cf. le projet VigilanS (4) initié dans les Hauts-de-France en 2015, et déployé à compter de février 2022 dans 14 régions dont 4 régions d’outre-mer 21) et la mise en place de centres d’appels d’urgence. D’autres catégories d’intervention peuvent contribuer de manière significative à la prévention du suicide : la formation des médecins généralistes, la réorganisation des soins, ou encore les interventions comme les programmes dans les écoles et les campagnes d’information 22. En France, une feuille de route gouvernementale « Santé mentale et psychiatrie » donne les principales lignes d’une politique de prévention de la survenue de troubles mentaux en population générale, donc sur le risque suicidaire.
Prévention du suicide en période périnatale
Pour ce qui est des femmes en période périnatale, différentes recommandations internationales proposent d’améliorer le dépistage et les soins psychiatriques périnatals, afin de diminuer le suicide maternel.
Au cours de la période périnatale, les femmes sont en contact régulier avec des professionnels de santé, que ce soit pour le suivi de leur grossesse ou lors des examens de santé des nouveau-nés. Ce suivi fréquent et régulier offre l’opportunité de repérer et dépister d’éventuelles difficultés psychiques, des pathologies psychiatriques et éventuellement des idées suicidaires (voir tableau pour les outils de dépistage des idées suicidaires), et d’orienter les femmes à risque vers une prise en charge adaptée. Il est donc indispensable que tous les soignants de première ligne (que ce soit en médecine générale, obstétrique, mais aussi les cliniciens psychologues ou psychiatres) puissent bénéficier d’une formation dédiée à la santé mentale périnatale. Plusieurs recommandations internationales et guides de bonnes pratiques cliniques récents invitent à un dépistage précoce et répété, tout au long de la période périnatale, des vulnérabilités psychosociales et psychiques ou des troubles psychiatriques. Pour les femmes dépistées comme ayant des troubles psychiatriques en période périnatale : une prise en charge graduée et coordonnée est préconisée. Elle intègre des interventions et des thérapies considérées comme efficaces selon les recommandations de bonnes pratiques cliniques 23,24. Par ailleurs, cette approche graduée serait coût-efficace pour la société 24,25.
 Agrandir l'image
Agrandir l'imageLe Royaume-Uni fait office de précurseur, avec le développement de la Maternal Mental Health Alliance, dont l’objectif est de permettre à toute femme un accès à des soins d’intensité adaptée, accessibles et de qualité, pour soutenir leur santé psychique pendant la grossesse et dans l’année qui suit la naissance de leur enfant. Ses objectifs principaux sont de constituer un parcours de soins de psychiatrie périnatale graduée et coordonné, réparti sur l’ensemble du territoire ; de donner accès aux pères et aux mères à des thérapies considérées comme efficaces selon les recommandations de bonnes pratiques ; d’ouvrir un accès large aux thérapies de la relation parents-enfants ; d’ouvrir l’accès, dans chaque maternité, à un spécialiste de santé mentale périnatale (pouvant appartenir à différents corps de métiers : sage-femme, psychologue, psychiatre) 26. En France, le projet gouvernemental « 1 000 premiers jours », dans la continuité des recommandations émises par le rapport d’experts éponyme 27, prévoit la mise en œuvre d’un parcours identifiant trois moments clefs au cours desquels l’évaluation de la santé mentale et des facteurs de vulnérabilité psychologiques et sociales devrait être réalisée par des professionnels de santé (médecin ou sage-femme dans la majorité des cas) : i) au cours du 4e mois de grossesse à l’aide de l’entretien prénatal précoce (EPP) devenu obligatoire en 2020, mais encore peu réalisé en 2016 comme en 2021 (28,5% et 36,5% des femmes enceintes ayant participé à l’Enquête nationale périnatale 2016 ou 2021 déclaraient en avoir bénéficié respectivement) ; ii) lors du séjour à la maternité ; iii) lors du retour au domicile à l’aide de l’entretien postnatal obligatoire depuis juillet 2022 et réalisé entre les 4e et 8e semaines qui suivent l’accouchement 28 (voir encadré). Ce projet gouvernemental offre aussi la possibilité aux parents qui le souhaitent de renseigner l’Edinburgh Postnatal Depression Scale via l’application « 1 000 premiers jours », et d’être orientés, en fonction de leur score, vers un référent de l’association de pairs « maman blues (5) ». Le projet « 1 000 premiers jours » et la feuille de route « Santé mentale et psychiatrie » (6) prévoient également le renforcement des visites à domicile, effectuées notamment par les sages-femmes ou puéricultrices de la Protection maternelle et infantile (PMI) dans des situations de vulnérabilités psychosociales, en se basant sur les programmes structurés de visites à domicile centrées sur le soutien à la relation parent-enfant (comme le projet Panjo (7) par exemple) ; le déploiement de nouvelles unités mères-parents/enfants et la mise en place de nouvelles équipes mobiles en psychiatrie périnatale. Des propositions de refonte des autorisations administratives demandées aux structures pour proposer des soins en psychiatrie périnatale sont en cours de concertation (cf. les propositions de réforme des autorisations réglementaires en cours (8)). Par ailleurs, la Haute Autorité de santé a inscrit dans son programme de travail l’élaboration d’une recommandation de bonnes pratiques sur le thème « Repérage, diagnostic et prise en charge des troubles psychiques périnatals » (9), dont l’objectif est de favoriser le repérage, le diagnostic et la prise en charge des troubles psychiques durant la grossesse et dans la période postnatale, jusqu’à ce que l’enfant atteigne l’âge de 1 an.
Nouveautés 2022 : Séances de suivi après l’accouchement (extrait de l’amendement au projet de loi de financement de la Sécurité sociale de 2022) et cotation des actes de psychiatrie périnatale (extrait du Bulletin officiel N° 2022/4 bis Fascicule spécial)
•L’entretien postnatal précoce sera effectué par un médecin ou une sage-femme entre la 4e et la 8e semaine qui suit l’accouchement. Il est pris en charge par l’Assurance maladie, à hauteur de 70%.
•Un deuxième entretien pourra être proposé entre la 10e et la 14e semaine qui suit l’accouchement, si la mère en exprime le besoin ou si des signes de dépression post-partum sont constatés.
•Concernant les séances de suivi postnatal, l’avenant 5 à la convention nationale prévoit que les séances de suivi post natal peuvent désormais être réalisées :
–du 8e jour jusqu’à la 14e semaine après l’accouchement ;
–en individuel (au domicile ou en cabinet) ou en collectif (jusqu’à 6 femmes ou couples au maximum).
•Ces séances sont valorisées dans les conditions suivantes :
–pour la séance dispensée à 1 seule femme ou couple : SP 9 (27 €) par séance par patiente ou couple ;
–pour la séance dispensée à 2 ou 3 femmes ou couples, simultanément : SP 7 (21 €) la séance par patiente ou couple ;
–pour la séance dispensée à 4 femmes ou couples et plus et jusqu’à un maximum de 6 femmes ou couples : SP 6 (18 €) par séance par patiente ou couple.
•Au maximum, peuvent être pris en charge :
–un entretien postnatal systématique suivi d’un deuxième entretien pour les femmes éligibles ;
–deux séances de suivi postnatal (individuelle et/ou en collectif).
Ces mesures sont entrées en vigueur le 5 septembre 2022.
Depuis janvier 2022, l’Agence technique de l’information sur l’hospitalisation permet également aux professionnels de coter les actes de psychiatrie périnatale :
•code « GP » : ce code doit être recueilli pour décrire la prise en charge conjointe des parents-bébés en psychiatrie périnatale. Cet acte requiert la présence a minima du bébé et d’au moins un parent lors du temps de la prise en charge conjointe. Parent(s) et bébé(s) pris en charge, considérés chacun comme patients, devront alors faire l’objet du recueil de cet acte ;
•code 01P Hospitalisation à temps plein en psychiatrie périnatale ;
•code 20P Hospitalisation de jour en psychiatrie périnatale ;
•code 31P Prise en charge en ambulatoire, en psychiatrie périnatale, par d’autres dispositifs que le centre médico-psychologique et le centre d’accueil thérapeutique à temps partiel.
Les principales autres actions de prévention du suicide s’axent sur une information sur la santé mentale et sur l’amélioration de la coordination des soins.
Concernant l’information en santé mentale, comme le souligne la feuille de route « Santé mentale et psychiatrie » 29, le manque d’informations en santé mentale et la stigmatisation des troubles mentaux constituent une perte de chance car ils entraînent un retard de diagnostic. Ils sont, en effet, un obstacle à l’accès aux soins et contribuent au manque d’inclusion sociale des personnes vivant avec des troubles mentaux. En France, pour la période périnatale, l’ensemble des outils d’information à destination des parents portés par le projet « 1000 premiers jours » intègrent des informations sur le bien-être et la santé psychique. Ils visent à sensibiliser les futurs parents et parents de jeunes enfants au fait que c’est une période au cours de laquelle un soutien peut être nécessaire (site Internet https://www.1000-premiers-jours.fr/fr développé par Santé publique France, application 1000-premiers-jours développée par le ministère des Solidarités et de la Santé, livret de nos 1 000 premiers jours distribués aux futurs parents), et ainsi diminuer les obstacles à la recherche d’aide ou à son acceptation. De plus, la feuille de route « Santé mentale et Psychiatrie » a permis le lancement en octobre 2021 d’un numéro national de prévention du suicide, le 3114 (10). En plus d’être un numéro d’aide pour les personnes en détresse ou ayant des pensées suicidaires, il permet à l’ensemble de la population et aux professionnels de santé d’obtenir de l’information sur la prévention du suicide ou un avis spécialisé. Pour les femmes avec des pathologies psychiatriques connues, des consultations ante-conceptionnelles sont proposées, afin de les informer sur les risques et bénéfices d’une médication pendant la grossesse et/ou l’allaitement, mais aussi pour discuter avec elles les risques de rechute ou de difficultés dans la relation mère-bébé en cas d’arrêt de traitement 30.
Concernant l’organisation des soins, les données de l’ENCMM 2013-2015 soulignent en particulier un manque de communication et de coordination entre les professionnels de soins, notamment dans le domaine de la santé mentale (81% des suicides évitables sont liés à un défaut dans l’organisation des soins, versus 47% pour l’ensemble des morts maternelles évitables). Pour favoriser l’interdisciplinarité et la coordination entre les acteurs du champ, l’expérimentation RéPAP « Référent parcours périnatalité » (11) a été mise en place. Elle a pour objet la création d’un interlocuteur unique pour les familles, pouvant les accompagner de la grossesse jusqu’aux 3 mois de l’enfant, en lien et coordination avec les autres professionnels intervenant en période périnatale. Le renforcement des staffs médico-psycho-sociaux intra-hospitaliers, ainsi que de l’articulation ville-maternité-PMI annoncés dans ce projet répondent également au besoin de continuité de la prise en charge des femmes dépistées. Ces actions complètent celles prévues par la feuille de route « Santé mentale et Psychiatrie », qui embrasse des enjeux similaires d’articulations des différents acteurs sur le territoire et de mise en place de parcours coordonnés avec une volonté d’intégration des services en santé mentale périnatale dans le système global des soins périnatals (en collaborant étroitement avec les équipes des PMI par exemple).
Conclusion
Ainsi, la mortalité maternelle par suicide, concernant entre 1,4 et 5 femmes pour 100 000 NV dans les pays développés, est un problème majeur de santé publique. Différents facteurs de risques sont retrouvés, qu’ils relèvent de la précarité, de l’isolement, d’antécédent(s) psychiatrique(s) ou encore d’évènements de vie douloureux ou de complications pendant la grossesse ou l’accouchement. Les données nationales et internationales s’accordent sur le fait que la majorité de ces décès seraient évitables. Leur prévention passe notamment par un dépistage des femmes à risque et/ou présentant un trouble psychiatrique. Elle implique un grand nombre de professionnels, et pas uniquement des spécialistes de la santé mentale. Il est donc indispensable que ces intervenants de première ligne, mais aussi les cliniciens psychiatres ou psychologues puissent bénéficier d’une formation pour dépister et orienter convenablement les femmes présentant une vulnérabilité ou une symptomatologie psychiatrique durant cette période particulière. En parallèle, des solutions d’aval sont à organiser de façon à mettre en adéquation les pathologies dépistées et une offre de soin adaptée dans les territoires. En France, le projet gouvernemental « 1000 premiers jours », les entretiens prénatals précoces et post-natals vont dans ce sens. Néanmoins, seul un déploiement effectif de ces mesures permettant à chaque femme d’y avoir accès sur l’ensemble du territoire pourra infléchir cette problématique majeure.
Remerciements
Tous nos remerciements à Enguerrand du Roscoät et Alexis Vanhaesebrouck pour leur relecture attentive du manuscrit et les éléments de réflexion apportés.
Liens d’intérêt
Les auteurs déclarent ne pas avoir de liens d’intérêt au regard du contenu de l’article.
Références
france.fr/import/les-morts-maternelles-en-france-mieux-comprendre-pour-mieux-prevenir.-6e-rapport-de-l-enquete-nationale-confidentielle-sur-les-morts-maternelles
gov.au/reports/mothers-babies/australias-mothers-babies/data
Citer cet article
santepubliquefrance.fr/beh/2023/3-4/2023_3-4_4.html
health/maternal-mortality/pregnancy-mortality-surveillance-system.htm#faqs).
IMG/pdf/dp_sante_mentale-ok_01.pdf
reperage-diagnostic-et-prise-en-charge-des-troubles-psychiques-perinatals-note-de-cadrage