Quels professionnels de santé dépistent l’hépatite C ? Résultats de l’Observatoire Kidepist de l’Association nationale des hépato-gastro-entérologues des hôpitaux généraux
// Which health professionals screen for hepatitis C? Results from the KIDEPIST Observatory of the French National Association of General Hospital Hepato-Gastroenterologists
Résumé
Objectif –
L’objectif principal de cette étude observationnelle qui s’est déroulée en deux phases (1er septembre 2017 – 31 mars 2018 et 1er avril – 1er septembre 2018) était de regarder quels étaient les professionnels de santé qui dépistent et qui adressent les patients infectés par le virus de l’hépatite C (VHC) en consultation spécialisée d’hépatologie.
Résultats –
Six-cent-quatre-vingt-dix-huit patients ont été inclus dans 38 centres de l’ANGH (Association nationale des hépato-gastro-entérologues des hôpitaux généraux). Il s’agissait de 62% d’hommes, de 51 ans d’âge moyen. Les patients avaient une hépatopathie chronique avancée dans 32% des cas. Quarante pour cent de cette population était considérée précaire et 90% de la population avait plus de 40 ans. Le dépistage était réalisé dans 42,3% des cas par le médecin généraliste, 25% par un médecin spécialiste ou un autre service spécialisé de l’hôpital, 7,6% par les Centres de soin, d’accompagnement et de prévention en addictologie (CSAPA)/Centre d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues (Caarud), 3,4% dans le milieu carcéral et 0,7% dans les services de psychiatrie. Il était réalisé en raison d’anomalies biologiques ou cliniques (24%), de façon systématique (27%) ou en raison de la présence de facteurs de risque (36% des cas).
Discussion –
Le médecin généraliste est le premier acteur dans le dépistage et l’adressage des patients pour une hépatite C. Celui-ci est réalisé en raison de l’existence de facteurs de risque dans moins de la moitié des cas. L’interrogatoire des patients après le résultat du test multiplie par deux le nombre de patients ayant un facteur de risque. La non-connaissance des facteurs de risque par le professionnel de santé est un frein au dépistage ciblé. Celui-ci pourrait être amélioré par un dépistage systématique au moins une fois dans la vie pour toute personne de plus de 40 ans.
Abstract
Objective –
The main objective of this observational study, which was conducted in two phases (September 1, 2017 to March 31, 2018 and April 1 to September 1, 2018), was therefore to establish which health professionals screen for HCV and which refer patients to hepatology specialists.
Results –
A total of 698 patients from 38 ANGH (Association nationale des hépato-gastro-entérologues des hôpitaux généraux) centers were included. Among these, 62% were men, with a mean age of 51 years. An advanced stage of fibrosis was observed for 32% of the patients. 90% of the population was over 40 years old. Screening was performed by a general practitioner in 42.3% of cases, by a specialist or other hospital unit in 25%, by CSAPA (Centres de soin, d’accompagnement et de prévention en addictologie)/CAARUD (Centre d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues) in 7,6%, within a prison environment in 3.4%, and by psychiatric services in 0.7% of cases. Screening was carried out due to biological or clinical abnormalities (24%), systematically (27%) or because of the presence of risk factors declared to the general practitioner (36% of cases).
Discussion –
General practitioners are a major actor in the screening and referral of patients for HCV. The presence of risk factors prompted screening in less than half of the cases. Questioning patients after the HCV test result doubled the number of patients with a risk factor. Lack of knowledge about risk factors among health professionals is an obstacle to targeted screening. Coverage could be improved by systematic screening at least once in a lifetime for all persons over 40 years of age.
Introduction
Les traitements actuels de l’hépatite C permettent d’obtenir une guérison virologique dans plus de 95% des cas 1,2. En France, l’accès universel aux traitements décidé en mai 2016 et l’assouplissement des règles de présentation en réunion de concertation pluridisciplinaire (RCP) permettent de traiter tous les patients, quel que soit le stade de fibrose, l’objectif fixé étant l’éradication virale d’ici 2025 3. Pour arriver à cet objectif, il est nécessaire de renforcer les actions de dépistage chez les patients à risque, mais également d’identifier tous les acteurs mobilisés afin d’améliorer ce dépistage.
La Haute Autorité de santé n’a pas validé la mise en place d’un dépistage universel du virus de l’hépatite C (VHC), contrairement à ce qu’avait préconisé l’Association française pour l’étude du foie (Afef) 4,5. Le dépistage du VHC reste recommandé en fonction de la présence de facteurs de risque. Certaines populations à fort risque viral ont été parfaitement identifiées. Il s’agit des personnes incarcérées, des usagers de drogues actifs ou non, des hommes ayant des relations sexuelles avec des hommes (HSH) et des migrants. Des actions de dépistage spécifique ont été réalisées et continuent à être mises en place dans chacun de ces milieux, des les Unités de consultations et de soins ambulatoires (UCSA), Centres de soins, d’accompagnement et de prévention en addictologie (CSAPA) ou Permanences d’accès aux soins de santé (Pass) 4.
Le nombre de patients atteints d’une hépatite chronique C non dépistés a été estimé par l’Institut de veille sanitaire (InVS) et l’enquête BaroTest de 2016 à 25 892 (intervalle de confiance à 95%, IC95%: [5 873-74 474]) soit nettement moins qu’en 2014 (74 102 [64 920-83 283]) et a fortiori qu’en 2004 (100 868 [58 534-143 202]) semblant attester d’une certaine efficacité des stratégies de dépistage mises en œuvre sur la période 6. En revanche, il n’existe actuellement aucune donnée sur le rôle des médecins généralistes dans le dépistage ou le réadressage de patients non traités.
L’objectif principal de cette étude observationnelle est de rechercher quels étaient les professionnels de santé qui dépistent et qui adressent les patients infectés par le VHC en consultation spécialisée d’hépatologie en centre hospitalier général.
Les objectifs secondaires de cette étude observationnelle étaient de décrire la typologie de patients infectés par le VHC en : facteurs de risques, comorbidités, raisons du dépistage et stade de fibrose.
Méthode
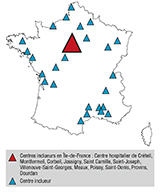
L’ANGH est une association professionnelle regroupant 700 médecins hépato-gastro-entérologues adhérents travaillant dans 50 hôpitaux généraux français répartis sur tout le territoire. Le recrutement des centres participants à l’observatoire Kidepist a été réalisé après un appel à participation sur la base du volontariat auprès des 50 centres. Trente-huit centres ont participé et ont inclus au moins un patient (de 1 à 90 patients, moyenne 18 patients par centre). Ces centres étaient géographiquement répartis sur l’ensemble du territoire français avec une prédominance accrue en région parisienne (figure 1).
L’observatoire s’est déroulé de septembre 2017 à septembre 2018. Il s’agissait d’une étude ambispective avec une première période rétrospective allant du 1er septembre 2017 au 31 mars 2018 et une deuxième partie prospective se déroulant du 1er avril au 1er septembre 2018. La fiche de recueil des données était identique pour les deux périodes de l’étude et était remplie par le médecin référent à partir du dossier patient puis transmise au centre de recherche clinique en charge de l’étude. Les critères recueillis étaient ceux habituellement renseignés lors d’une consultation d’hépatologie de prise en charge d’un patient infecté par le VHC.
Critères d’inclusion
La population de l’étude était les patients reçus en consultation externe d’hépato-gastro-entérologie dans l’un des 38 centres participants. Tout patient âgé de plus de 18 ans primo-consultant pour une sérologie VHC positive et ayant une PCR VHC positive était inclus. Les patients ayant été pris en charge antérieurement et perdus de vue pour une infection VHC réadressés en consultation spécialisée pouvaient être inclus.
Critères d’exclusion
Les critères d’exclusion étaient : une sérologie virale C positive avec PCR VHC négative ; un patient déjà suivi et pris en charge pour l’infection VHC.
Données recueillies
Les données recueillies étaient les suivantes : données géographiques du centre inclueur, type d’inclusion : rétrospective ou prospective, antécédents du patient et existence de comorbidités, date et raison du dépistage, catégorie professionnelle ayant réalisé le dépistage et adressé le patient en consultation, données virologiques, résultat de l’évaluation de la fibrose et méthode utilisée (élastométrie impulsionnelle, tests sériques). La consommation d’alcool, la recherche de facteurs de risque de transmission du VHC (antécédent d’usage de drogue, de transfusion) ; la présence de facteurs de précarité sociale était également recherchée : prise en charge sociale ; conditions d’hébergement ; patient migrant. Était également recueillie l’intention de débuter un traitement de l’hépatite C par antiviraux directs (AAD) au moment de la consultation avec l’hépatologue.
La raison de la prescription de la sérologie par le professionnel de santé était notée. La présence de facteurs de risques recherchés par l’hépato-gastro-entérologue lors de la consultation était recueillie.
Il s’agissait d’une étude observationnelle de soins courants (RIPH 3) ne nécessitant pas l’avis d’un Comité de protection des personnes (CPP). Une fiche d’information était remise au patient lors de l’inclusion dans l’étude.
Analyses statistiques
Les variables quantitatives sont décrites par leur moyenne et écart type. Les variables qualitatives par leurs effectifs et pourcentages.
Des tests de Chi2 ou de Fisher exact ont été utilisés pour comparer les variables qualitatives et des tests de Student ou d’Anova pour les variables quantitatives. Une valeur de p inférieure à 0,05 a été considérée comme statistiquement significative. Les analyses ont été faites sous STATA® 13.0/SE (StataCorp, USA).
Résultats
Caractéristiques des patients dépistés et adressés en consultation
L’étude a inclus 698 patients, 351 patients ont été inclus en rétrospectif et 347 en prospectif. Les caractéristiques démographiques des patients à l’inclusion sont décrites dans le tableau 1. La comparaison statistique des cohortes rétrospectives et prospectives ne mettait pas en évidence de différence statistiquement significative s’agissant de l’âge, du sexe, du mode de contamination, du mode d’adressage ou encore du stade de fibrose (tableaux 1 et 2).
Il s’agissait de 62% d’hommes, d’âge moyen 51 ans (18-90) et dont la majorité avait des comorbidités telles qu’un syndrome métabolique ou des antécédents psychiatriques. Les patients coinfectées VIH-VHC ne représentaient que 3% de la cohorte. Une consommation d’alcool était déclarée chez 41% des patients, et supérieure à 100 g/semaine chez 16% d’entre eux. Les critères de précarité sociale relevés (patients bénéficiaires de la Couverture maladie universelle (CMU), patients migrants bénéficiant de l’Aide médicale de l’État (AME) et absence de domicile fixe) étaient retrouvés chez 40,5% des patients, principalement la CMU (tableau 1).
Il s’agissait de patients nouvellement dépistés pour 520 d’entre eux. et d’un retour dans le parcours de soins pour 178 patients, soit respectivement 75% et 25%. Parmi eux, 77 patients avaient déjà été suivis et traités auparavant par interféron pegylé seul ou en bithérapie avec la ribavirine sans réponse virologique soutenue. Aucun de ces patients n’avait été traité par antiviraux directs.
Un génotype viral était réalisé chez 89% des patients. Les patients étaient majoritairement infectés par un génotype 1 dans 63,6% des cas (1a : 66,4% et 1b 31,5%). Le stade de fibrose était évalué chez 616 patients soit 88% des patients, par élastométrie impulsionnelle dans 90% des cas.
Les patients étaient classé F0/F1 dans 41,5% des cas, F2 dans 23,5% des cas, F3 dans 12% et F4 chez 20% des patients. Au total, une hépatopathie chronique avancée était retrouvée chez 32% des patients.
 Agrandir l'image
Agrandir l'imageTypologie des prescripteurs du dépistage et orientation du patient en consultation spécialisée
Les professionnels de santé ayant prescrit le dépistage sont décrits sur le tableau 3. Le médecin généraliste était à l’origine du dépistage dans 42,4% des cas et était à l’origine de l’adressage du patient en consultation spécialisée. Les médecins spécialistes (autres services hospitaliers et consultations spécialistes) ont prescrit la sérologie VHC dans 25% des cas : il s’agissait des anesthésistes lors d’une consultation pré-opératoire (60%), de gynécologues-obstétriciens (15%), de rhumatologues (15%) ou d’infectiologues (10%) et le dépistage était dans ce cas réalisé à titre systématique en pré-opératoire, au cours d’une grossesse ou avant le début d’un traitement par biothérapie. Dans 7,6% des cas le patient était dépisté et adressé par une structure de soins d’addictologie : CSAPA ou Centre d’accueil et d’accompagnement à la réduction des risques pour usagers de drogues (Caarud).
Une minorité de patients étaient adressés par les Pass/Centres de lutte anti-tuberculose (Clat), Centres gratuits d’information, de dépistage et de diagnostic des infections par les virus de l’immunodéficience humaine (CeGGID), la psychiatrie ou la médecine pénitentiaire ; respectivement 4,45%, 0,7%, 0,7% et 3,4%. Il n’était pas retrouvé de différence stastistique significative s’agissant du degré de fibrose hépatique selon le prescripteur (p=0,2). On notait toutefois une tendance vers un moindre degré de fibrose chez les personnes migrantes par rapport à la cohorte et à un degré de fibrose plus élevé chez les personnes incarcérées, non significative en raison du faible effectif de patients. Il existait une différence s’agissant le professionnel de santé prescrivant la sérologie en fonction du sexe : les hommes étaient plus souvent dépistés en CSAPA/Caarud et milieu pénitentiaire que les femmes (tableau 4).
Motifs du dépistage
Le tableau 5 résume les raisons ayant conduit au dépistage du VHC. Un facteur de risque était la raison du dépistage chez 36% des patients. Il s’agissait d’un usage de drogue actuel ou passé dans 62% des cas. Un antécédent de transfusion avant 1992 était une raison de dépistage chez environ 4% des patients avec facteur de risque. Le dépistage a été réalisé dans 29 cas chez des migrants et dans 18 cas en raison d’un séjour en milieu pénitentiaire. Le dépistage en raison de pratiques sexuelles à risque, notamment chez des HSH, était rare (5 patients).
La sérologie VHC était réalisée dans 24% des cas en raison d’anomalies des tests hépatiques ou en raison de signes cliniques évocateurs d’une hépatopathie chronique. Chez 2,5% des patients, la prescription était liée à une asthénie.
Par ailleurs, la sérologie VHC était prescrite dans le cadre d’un dépistage systématique pré-opératoire chez 27% des personnes, par des anesthésistes ou des obstétriciens.
Les patients dépistés en raison de la présence d’un facteur de risque avaient significativement moins de fibrose que ceux dépistés sur des signes cliniques ou anomalies biologiques : une fibrose avancée était présente dans 25% et 49,5% respectivement, p<0,01.
Comparaison des facteurs de risques de VHC mis en évidence par le prescripteur en médecine générale et les facteurs de risques retrouvés en consultation spécialisée
Un facteur de risque était retrouvé chez 466 patients (66,7%) par l’hépato-gastro-entérologue une fois la sérologie VHC connue, alors qu’un facteur de risque était la raison de prescription de la sérologie VHC chez 248 patients (36%) par le médecin généraliste (figure 2). La majorité des facteurs de risque était l’antécédent d’usage de drogue. Sur les 366 patients ayant déclaré un antécédent d’usage de drogue en consultation d’hépatologie, seuls 153 en avaient informé le médecin généraliste.
Cent quatre-vingt-quinze patients avaient totalement arrêté l’usage de drogue et 138 patients continuaient un suivi addictologique avec prescription de traitements de substitution (TSO). Enfin, 33 patients déclaraient une toxicomanie encore active.
Un antécédent de transfusion était retrouvé chez 97 personnes vs 26 personnes chez qui cet antécédent avait motivé le dépistage (p<0,001). Une contamination sexuelle d’HSH était mise en évidence chez 23 personnes vs 5 au moment de la prescription du dépistage (figure 2).
 Agrandir l'image
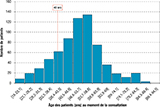
Agrandir l'imageRépartition des patients en fonction de l’âge
L’âge moyen des patients dépistés était de 51 ans (18-90 ans). S’agissant de la répartition d’âge des patients dépistés, 90% des patients étaient âgés de plus de 40 ans (figure 3). Il n’était pas mis en évidence de différence d’âge selon le mode de dépistage en dehors des patients ayant un critère de précarité qui étaient plus jeunes que ceux sans critère de précarité : 46 vs 54 ans (p<0,001).
Prise en charge thérapeutique
Un traitement par antiviraux directs était proposé chez 96% des patients dépistés, en accord avec les recommandations françaises.
Discussion
Notre étude met en avant le rôle majeur du médecin généraliste dans le dépistage du VHC. Dans ce travail, plus de 40% des patients avaient été dépistés et adressés en consultation par le médecin généraliste. L’implication des médecins généralistes dans le dépistage de l’hépatite C a été effective dès les années 2000, mais il est probable que la faible incidence actuelle du VHC rende plus difficile cette implication 7. Certains pays européens ont impliqué le médecin généraliste en tant qu’acteur principal dans le dépistage du VHC 8.
Ce travail s’est déroulé spécifiquement en hôpital général (CHG). Il s’est déroulé dans 38 CHG sur les 50 CHG faisant partie de l’ANGH, mais qui ne représentent pas la totalité des CHG en France. La répartition des CHG ayant participé est superposable à la démographie médicale en France, avec une forte représentation de la région Île-de-France et une absence de de représentativité en région centre. La limite de ce travail est également qu’il n’inclut pas les patients adressés vers les autres acteurs de santé tels que l’hépato-gastro-entérologue libéral ou vers le CHU, ce qui pourrait amener un biais de sélection. Les patients pris en charge en CHG sont le plus souvent adressés par les médecins généralistes dans le cadre de réseaux de proximité et représentent également plus souvent la population générale, ce qui explique le nombre élevé de comorbidités chez les patients inclus. Par ailleurs, l’infection par le VHC est restée majoritairement une pathologie prise en charge en consultation hospitalière et peu en libéral, même après l’ouverture de la délivrance de traitement en officine de ville. Le nombre de patients nouvellement diagnostiqués ou adressés en 2017-2018 sur un an est en faveur d’un effet positif des campagnes d’information et s’explique également par l’arrivée des traitements antiviraux efficaces. L’ouverture d’accès au traitement pour tous en 2018 a également favorisé le recrutement des patients.
Peu de patients ont été dépistés dans les centres de prévention tels que les CSAPA/Caarud. Ceci pourrait s’expliquer par le fait que les patients suivis dans ces centres de prévention avaient déjà été dépistés et pris en charge. En effet, la prévalence plus élevée d’hépatite C chez les patients fréquentant un CSAPA ou un Caarud a motivé une plus grande communication et plus d’actions de dépistage vers les professionnels de santé impliqués dans ces structures que vers la médecine générale 9. De façon attendue, les patients dépistés dans ces structures étaient majoritairement des hommes. De même, les patients dépistés en milieu carcéral étaient également des hommes, reflétant la typologie des patients pris en charge dans ces structures.
Dans ce travail, les circonstances de dépistage du VHC par le médecin généraliste sont dans 25% des cas la présence de signes cliniques ou d’anomalies biologiques telles que l’élévation des transaminases ou encore des signes d’hépatopathie chronique. Ce dépistage tardif, réalisé au moment de la survenue de signes cliniques explique la sévérité du score de fibrose des patients avec 35% d’hépatopathies chroniques avancées, ce qui est finalement concordant avec les données de la littérature s’agissant des patients nouvellement dépistés en Europe mais contraire aux données des patients inclus dans les essais thérapeutiques 1,10.
En France, les recommandations du dépistage du VHC reposent sur l’existence de facteurs de risque : principalement usager de drogue par voie intraveineuse ou pernasale, personnes transfusées avant 1992, membres de l’entourage familial et partenaires sexuels des personnes atteintes d’hépatite C, HSH, intervention chirurgicale lourde, séjour en réanimation ou en néonatologie, personnes hémodialysées, personnes incarcérées ou ayant été incarcérées, personnes ayant eu un tatouage, piercing, de la mésothérapie ou de l’acupuncture, sans utilisation de matériel à usage unique ou personnel ; personnes ayant reçu des soins ou ayant séjourné plusieurs années dans des pays à forte prévalence du VHC 4. Dans le rapport Dhumeaux de 2014, il a été proposé d’étendre le dépistage aux hommes âgés de 18 à 60 ans et aux femmes enceintes dès la première consultation prénatale tout en poursuivant le dépistage ciblé 11. Par la suite, les sociétés savantes ont proposé en plus d’un dépistage ciblé un dépistage systématique du VHC au moins une fois dans la vie 5. Du fait d’une faible incidence estimée à 5500 cas/an et d’une prévalence en baisse de la maladie en population générale actuellement de 0,42%, le rapport coût-efficacité du dépistage n’a pas été démontré en population générale et reste donc limité à la présence d’un facteur de risque, plus spécifiquement à un antécédent d’usage de drogue. Dans cette cohorte, le dépistage n’était réalisé sur la présence de facteurs de risques connus que dans 36% des cas. Ces facteurs de risques étaient ceux habituellement décrits : l’antécédent d’usage de drogue ou de transfusion étaient les deux principaux facteurs de risques mis en évidence. En revanche, il est important de souligner qu’après connaissance du diagnostic, il s’avérait que la proportion de patients ayant un facteur de risque (usage de drogue ou transfusion) était multipliée par 2. Notre travail a le mérite de montrer l’écart significatif entre la connaissance du facteur de risque avant et après dépistage. La grande majorité des nouveaux patients adressés en consultation spécialisée pendant la durée de l’étude avait un antécedent d’usage de drogue mais cet antécédent n’était connu que dans la moitié des cas par le médecin généraliste. Cette différence peut s’expliquer par le biais de mémoire, qui fait qu’un patient ex-usager de drogue ne pense pas spontanément évoquer avec son médecin une période de sa vie révolue et dont il n’imagine pas que cette omission puisse avoir un impact sur sa santé. Par ailleurs, il peut exister une compartimentation entre la prise en charge addictologique et la prise en charge en médecine générale, qui peut conduire à une perte d’information sur les facteurs de risques. L’autre point concernant l’antécédent de transfusion non signalé par le patient est l’ancienneté de l’acte médical (avant 1992).
Ainsi, ces résultats vont dans le sens d’un dépistage ciblé sur des patients ayant des facteurs de risque mais ils mettent en avant que ces facteurs de risque sont méconnus dans la moitié des cas. Afin d’optimiser ce dépistage sur facteurs de risque, il nous parait utile de favoriser la mémorisation et la déclaration de ces facteurs (notamment l’antécédent même lointain d’usage de drogue et de transfusion) par les patients en poursuivant les campagnes d’information auprès de la population générale et non uniquement auprès des professionnels de santé. Par ailleurs, 90% des patients avaient plus de 40 ans. Cette donnée a déjà été sugérée dans l’enquête Baro Test 2016 avec une prévalence de 0,51% chez les patients agés de 46 à 75 ans versus 0,008% dans la tranche d’âge de 18 à 45 ans 6. Le dépistage en fonction de l’âge ou de l’année de naissance a été proposé dans de nombreux pays. Ainsi, depuis 2012, un dépistage systématique de la génération des personnes nées entre 1945 et 1965 est préconisé aux États-Unis, cette génération étant la plus susceptible d’avoir été contaminée dans la période de forte incidence d’hépatite C des années 1970-1990 12. L’épidémiologie de l’infection virale C n’étant pas la même qu’en Europe, cette modalité de dépistage n’était pas transposable en France.
La stratégie de dépistage universel recommandée par l’Afef n’a pas été jugée côut-efficace dans un pays de faible prévalence pour le VHC. L’alternative au dépistage universel du VHC en France, serait de proposer ce dépistage à toutes les personnes de plus de 40 ans, tout en poursuivant le dépistage ciblé des personnes à risque. Une étude médico-économique reste indispensable pour valider cette stratégie.
Conclusion
Les patients nouvellement adressés en consultation durant l’année 2017-2018 ont été dépistés et ont été adressés par les médecins généralistes dans la grande majorité des cas. La grande majorité (90%) des nouveaux patients étaient âgés de plus de 40 ans. Le principal facteur de risque de contamination par le VHC était un antécédent d’usage de drogue. Il existait une discordance entre l’absence de facteur de risque signalé au moment du dépistage au professionnel de santé et la présence d’un facteur de risque déclarée au moment de la consultation spécialisée pour le VHC, en particulier en cas d’usage de drogue par le passé ou de transfusion.
Ces résultats suggèrent les limites d’un dépistage basé sur la présence de facteurs de risque déclarés au professionnel de santé. En médecine générale, un dépistage systématique des patients de plus de 40 ans, comme cela est recommandé par certaines sociétés savantes, pourrait permettre d’optimiser le dépistage des patients infectés par le VHC, et ainsi d’atteindre l’objectif d’élimination fixé par l’Organisation mondiale de la santé.
Remerciements
Cette étude a été réalisée grâce à un financement des laboratoires Gilead. Les auteurs remercient le Docteur Bruno Lesgourgues pour son aide à la réalisation de cette étude, ainsi que Madame Mabel Gaba pour la saisie des données.
Liens d’intérêt
Les auteurs déclarent ne pas avoir de liens d’intérêt au regard du contenu de l’article.