Un cas de transmission nosocomiale du virus de l’hépatite C (VHC) en hémodialyse : analyse des causes a posteriori selon la méthode ALARM, France, 2015
// A case of nosocomial hepatitis viral C (HVC) transmission in a dialysis center: an ex-post root cause analysis based on the ALARM protocol, France, 2015
Résumé
Introduction -
La transmission associée aux soins du virus de l’hépatite C (VHC), bien que peu fréquente, reste l’un des modes de contamination décrits. Le Centre de coordination de la lutte contre les infections nosocomiales (CClin) Paris-Nord a reçu, le 7 mai 2015, le signalement d’un cas de séroconversion au VHC, identifié en avril 2015 dans une unité de dialyse médicalisée chez une patiente dialysée aux mêmes séances qu’un autre patient, connu comme étant porteur du VHC. L’objectif de ce travail était d’identifier les facteurs ayant contribué à cette transmission du VHC entre deux patients dans un centre de dialyse.
Matériel et méthodes -
Après avoir reconstitué la chronologie de l’évènement, réalisé un audit des pratiques et conduit des entretiens individuels avec les personnels du centre, nous avons utilisé la méthode ALARM pour identifier les causes immédiates, contributives et latentes à l’origine de cette transmission du VHC.
Résultats -
Le Centre national de référence (CNR) des hépatites virales a mis en évidence le fait que les deux souches étaient identiques.
Les causes immédiates identifiées de la transmission sont : respect non optimal des précautions standard, absence de maîtrise du risque lié aux projections de sang, absence d’hygiène des mains des patients.
Les causes contributives sont liées : aux patients (saignements post-pansement fréquents, pas toujours bien formés aux mesures d’hygiène) ; aux professionnels (non vérification de l’hygiène des mains des patients, méconnaissance du risque viral lié aux projections) ; à l’équipe (entraide importante entre les professionnels responsable d’une désorganisation des soins avec interruption fréquente des tâches) ; à l’environnement de travail.
Les causes latentes sont : organisationnelles, avec renouvellement du tiers de l’équipe à partir de juin 2014 et nouveaux arrivants à former, absence de politique d’éducation thérapeutique du patient.
Discussion –
Cette étude de cas nous a permis d’identifier plusieurs défaillances de pratiques qui ont pu favoriser la transmission nosocomiale du VHC en unité de dialyse médicalisée. La méthode ALARM apparaît très pertinente pour aider à mettre en œuvre des mesures visant à améliorer l’organisation des soins.
Abstract
Introduction –
Transmission of hepatitis C through health care is rare but remains frequently described as a mode of HCV transmission. On 7 May 2015, the Paris-Nord Coordination Centre against Nosocomial Infections received a report on a case of HCV seroconversion, identified in April 2015 in a dialysis unit under medical supervision in a patient dialyzed at the same sessions as those of another patient, known to be an HCV carrier. Our objective was to identify the contributing factors of the HCV transmission between two patients in a dialysis center.
Methods –
After re-establishing the chronology of the event, performing an audit of practices and conducting individual interviews of the center’s nursing staff, we used the ALARM protocol to identify the immediate, contributing and underlying causes involved in this HCV transmission.
Results –
The two viral strains compared by the National Reference Center for hepatitis were identical.
The immediate causes identified of transmission are related to: non-compliance with standard precautions, lack of mastery of the risk of blood spatter, lack of patients’ hand hygiene.
The contributive causes are related: to the patients (difficult to sting, poorly trained to hygiene protocols); to the professionals (ignoring the viral risk to the fluid’s projection and not auditing the patient hand hygiene); to the team (with significant assistance between healthcare workers responsible for a disruption of care); to the workplace.
The underlying causes are: organizational, with renewal of the third of the team since June 2014 with new healthcare workers to train, absence of therapeutic education policy of the patient.
Conclusion –
This case report allowed us to identify several deficiencies that could have contributed to this HCV nosocomial transmission in the hemodialysis center. The ALARM protocol seems to be very helpful to assist in the implementation of health care organization improvement measures.
Introduction
Au cours des deux dernières décennies, l’incidence des nouvelles infections liées au virus de l’hépatite C (VHC) a fortement diminué en France 1. En 2004, la séroprévalence du VHC en population générale était estimée à 0,84% (IC95%:[0,65-1,10]), soit 367 055 personnes ayant été infectées par le VHC au cours de la vie 2. Plusieurs cas de transmission du VHC associée aux soins sont observés chaque année. Dans le cadre du signalement des infections nosocomiales mis en place depuis 2001, un ou plusieurs cas d’infections à VHC, dont le caractère nosocomial est probable, sont signalés chaque année aux Agences régionales de santé (ARS) et aux CClin (Centres de coordination de la lutte contre les infections nosocomiales). Depuis 2012, 12 cas (4 en 2015, 4 en 2014, 3 en 2013 et 1 en 2012) d’infections à VHC ont été signalés aux CClin (source : Institut de veille sanitaire), parmi lesquels 5 ont concerné le secteur de la dialyse. Deux grandes épidémies de contamination par le VHC ont également été documentées dans ce secteur : une survenue en France en 2001 3 et une plus récente, en 2012 aux États-Unis 4. En hémodialyse, le risque infectieux est omniprésent du fait, notamment, de la complexité et la technicité des soins, et la problématique liée au VHC est d’autant plus préoccupante dans cette population qu’il n’existe pas de vaccin contre le VHC, contrairement à l’hépatite B. La séroprévalence de l’infection par le VHC chez les patients hémodialysés est variable, mais en règle générale beaucoup plus élevée que dans la population générale, entre 4,7% et 53,8% 5,6,7,8. Cette différence a été initialement imputée à un besoin transfusionnel important des patients hémodialysés 9,10, en rapport avec l’anémie chronique secondaire à l’insuffisance rénale. Les études récentes montrent que la prévalence de l’infection par le VHC semble diminuer au fur et à mesure des années 11,12. Cette diminution est attribuée, selon les auteurs, à un meilleur respect des mesures de contrôle du risque infectieux et des procédures d’hygiène 12, qui ont largement été mises en cause dans les premières études sur les facteurs de risque de transmission du VHC dans les services d’hémodialyse.
Les outils virologiques actuels permettent de tracer l’origine des infections et de préciser le mécanisme de transmission. L’un des principaux mécanismes pouvant contribuer à la transmission nosocomiale du VHC est la transmission croisée lors des soins, du fait de brèches dans l’application des précautions standard. En effet, la transmission du VHC est prévenue par la stricte observance des procédures validées de désinfection des générateurs entre deux patients et le respect des précautions standard d’hygiène (hygiène des mains par friction hydro-alcoolique, port de gants raisonné, port de tenue de protection, gestion du matériel, gestion des surfaces souillées, circuit du linge des déchets et des prélèvements et prévention des accidents d’exposition au sang) chez tous les patients 13,14. Malgré ces recommandations 13 d’application stricte des règles de précaution standard, la transmission nosocomiale du VHC n’est pas un risque totalement écarté dans ce secteur de soins particuliers. Les investigations autour des quelques cas rapportés retrouvent rarement une cause unique spécifique, mais plutôt plusieurs facteurs favorisant la transmission de patient à patient.
Le CClin Paris-Nord a reçu en mai 2015, via l’application e-SIN (1), le signalement d’un cas de séroconversion au VHC identifié en avril 2015 dans une unité de dialyse médicalisée (UDM).
Nous rapportons l’investigation de ce cas de séroconversion VHC, en appliquant la méthode ALARM (Association of Litigation And Risk Management) 15,16 pour analyser les facteurs contributifs et les causes profondes (causes systémiques) ayant favorisé la transmission nosocomiale.
Matériel et méthodes
Après avoir reconstitué la chronologie de l’évènement, réalisé un audit des pratiques et conduit des entretiens individuels avec les professionnels, nous avons utilisé la méthode ALARM, méthode d’analyse systématisée des événements indésirables qui permet d’identifier les facteurs ayant favorisé leur survenue afin d’en prévenir la récidive 15,16. Nous avons utilisé cette méthode pour identifier les causes immédiates, contributives et latentes, à l’origine de cette transmission du VHC.
Une fiche de recueil standardisée a été utilisée pour l’évaluation des pratiques, qui a porté sur les situations à risque de transmission de virus hématogène lors des soins : au moment des branchements et débranchements et lors de la désinfection de l’environnement. Les entretiens individuels étaient semi-directifs et avaient pour objectif d’identifier les éléments individuels et organisationnels qui avaient pu contribuer à la transmission du VHC. Les professionnels ont été interrogés sur leur charge de travail, leur formation, leur expérience dans ce secteur de soins, sur l’organisation des soins, la communication au sein de l’équipe et l’encadrement. Ces éléments ont été classés selon les dimensions décrites dans la méthode ALARM 15,16, à savoir les causes immédiates, les facteurs contributifs liés aux patients (caractéristiques cliniques des patients, barrière de la langue…), aux personnels (connaissance théorique des professionnels, insuffisance d’échange d’informations, défaut d’aptitude…), aux tâches (absence de protocole, défaut d’accessibilité de l’information…), à l’équipe (défaut de communication, collaboration insuffisante, conflit au sein de l’équipe…), à l’environnement de travail (charge de travail, équipements inadaptés ou défectueux, conditions de travail…) et les causes latentes organisationnelles et institutionnelles (tableau). Sont considérées comme causes immédiates 15,16 les actes ou omissions dangereuses qui auraient pu avoir des conséquences néfastes immédiates, et comme causes latentes 15,16 les conditions dans lesquelles les dysfonctionnements surviennent, ainsi que les facteurs liés à l’organisation/encadrement au niveau institutionnel.
 Agrandir l'image
Agrandir l'image
Résultats
Chronologie de l’évènement
Mme X, patiente de 89 ans, est dialysée dans le centre depuis 4 ans, sur fistule artério-veineuse, 3 fois par semaine à jours fixes. En avril 2015, lors d’une sérologie VHC de contrôle, une séroconversion virale C est découverte, confirmée par une PCR-ARN VHC positive (charge virale à 7,41 Log10 UI/ml). La dernière sérologie négative de Mme X date du 19 novembre 2014, permettant de délimiter la période de contamination entre novembre 2014 et avril 2015, période pendant laquelle elle a été dialysée aux mêmes séances que M. Y, connu pour être porteur chronique du VHC. Le Centre national de référence (CNR) des hépatites virales B et C a mis en évidence le fait que les deux souches virales étaient identiques (résultats transmis en juin 2015).
Les 53 patients de l’UDM, dont les vacanciers, ont été dépistés (sérologie et PCR qualitative) pour le VHC et aucun autre cas n’a été identifié. Les patients du centre lourd de l’établissement ont aussi été dépistés du fait du partage de personnels soignants entre les deux unités.
Organisation de l’UDM
Dans l’établissement, les patients sont accueillis soit en UDM, soit en centre lourd, en fonction de leur degré d’autonomie. L’UDM est composée d’une grande salle avec 8 postes et 1 générateur de secours, organisée en 2 secteurs comprenant chacun 4 postes avec une infirmière diplômée d’État (IDE). Deux séances sont organisées par jour, sans chevauchement entre ces séances. L’équipe de l’UDM est stable depuis septembre 2014, après un renouvellement important de l’équipe au cours de l’été 2014 ; elle comprend 17 IDE en équivalent temps-plein qui tournent à la fois sur l’UDM et le centre lourd. Il n’y a pas d’aide-soignante au cours des séances de dialyse.
Recherche d‘expositions communes aux cas
Mme X et M Y ont toujours été dialysés les mêmes jours et aux mêmes séances. Ils ont été dialysés à plusieurs reprises sur le même générateur mais avec, à chaque fois, au moins 48 heures d’intervalle. La désinfection des générateurs est à chaque fois tracée et conforme. Une recherche de tous les patients ayant été dialysés sur ces générateurs dans l’intervalle de temps séparant Mme X et M Y a été faite ; les dépistages de ces patients montrent qu’ils sont séronégatifs pour le VHC. Par ailleurs, il n’est relevé aucune utilisation de matériels partagés entre ces patients, ni avec ceux de l’unité.
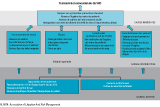
Analyse des causes par la méthode ALARM (figure)
Cette analyse repose sur les éléments recueillis dans les dossiers médicaux, le logiciel de traçabilité des soins et au cours des entretiens individuels et des observations de pratiques.
Les horaires de branchement et débranchement des patients, les paramètres cliniques (tension artérielle, température, poids avant et poids après) ainsi que les évènements inhabituels survenus pendant la séance sont colligés dans un logiciel de soins. Les entretiens individuels ont été réalisés auprès des 15 infirmiers du centre et les observations de pratiques se sont déroulées sur sept jours ; elles ont concerné l’ensemble des professionnels du centre ainsi que les différentes séquences de la dialyse.
 Agrandir l'image
Agrandir l'image
Les causes immédiates ayant pu favoriser la transmission croisée sont : un respect non optimal des précautions standard (technique de friction hydro-alcoolique non maîtrisée par tous, hygiène des mains non systématiquement réalisée au retrait des gants), une absence de maîtrise de l’environnement souillé par le sang, une manipulation incorrecte des cartons à Dasri (déchets d’activité de soins à risque infectieux), une absence d’hygiène des mains des patients avant branchement et après débranchement.
Les causes contributives sont liées :
- aux patients, qui présentent fréquemment des saignements post-pansement, sont difficiles à piquer, pas toujours bien formés aux mesures d’hygiène à leur arrivée dans le centre, parfois pressés, exigeant d’être débranchés dès la fin de la dialyse ;
- aux professionnels, avec une non-vérification de l’hygiène des mains des patients avant branchement et après débranchement y compris lors d’un saignement, une méconnaissance du risque viral lié aux projections de sang ;
- à l’équipe, avec une entraide importante entre les personnels à l’origine d’une désorganisation des soins avec interruption fréquente des tâches et soins en série, donc génératrice de risques ;
- à l’environnement de travail : absence de surblouse pour protéger la tenue, un pèse-personne pour 8 patients, nettoyé une fois par jour, manipulé par le patient, des cartons à Dasri de taille inadaptée entraînant un dépassement fréquent de la limite de remplissage avec contact avec l’intérieur du carton.
Les causes latentes sont :
- organisationnelles, avec le renouvellement du tiers de l’équipe au cours de l’été 2014 et des nouveaux arrivants à former, une absence de politique d’éducation thérapeutique du patient ;
- institutionnelles, avec une culture de sécurité insuffisante (non mesurée, information recueillie au cours des entretiens).
Discussion
Au total, il s’agit d’un cas avéré de transmission nosocomiale du VHC dans un secteur d’hémodialyse, dont les causes apparaissent complexes, sans qu’aucun mécanisme spécifique de transmission ait pu être identifié. Les observations de pratiques et les entretiens individuels ont permis de mettre en évidence plusieurs facteurs patents ayant pu favoriser la transmission, que ce soit par manuportage ou par l’intermédiaire d’un objet souillé. L’absence d’identification de causes évidentes à ces transmissions, notamment en raison du délai entre la survenue de l’évènement et l’investigation, rend nécessaire la réalisation d’études de causes grâce à des méthodes d’analyse des causes telle que la méthode ALARM 15,16. Cette méthode d’analyse des causes, bien que rétrospective, nous a en effet permis d’identifier plusieurs défaillances ayant favorisé cette transmission nosocomiale du VHC avec, en tout premier lieu, une absence de maîtrise des précautions standard (pas de protection de la tenue, gestion de l’environnement non maîtrisée, gestion des Dasri inadaptée…). Un autre signalement dans une unité d’auto-dialyse d’Île-de-France a fait l’objet d’une investigation similaire. Elle a permis d’identifier, en partie, les mêmes défaillances : respect non optimal des précautions standard, méconnaissance du risque viral lié aux projections de sang, absence de maîtrise de l’environnement souillé par du sang et hygiène des mains des patients insuffisante. Par ailleurs, une expérience similaire, rapportée par une équipe d’Amiens 17, a identifié le renouvellement d’une partie de l’équipe sur la période de contamination comme facteur contributif, facteur également retrouvé dans notre analyse. Dans ces services à haut risque de transmission d’agent infectieux, du fait de la réalisation de nombreux gestes invasifs, et où le risque de projection sanguine est élevé, un haut niveau de respect des précautions standard est nécessaire. Cependant, des actions de formation ciblées sans tenir compte des facteurs contributifs identifiés seraient insuffisantes. En effet, la désorganisation des soins liée à une entraide importante entre professionnels avec interruption fréquente des tâches, l’absence de surblouse, des cartons à Dasri de taille inadaptée, les caractéristiques des patients et l’absence de politique d’éducation thérapeutique sont autant de facteurs à prendre en compte dans la mise en place d’un plan d’actions d’amélioration. Les résultats des investigations ont été présentés à l’équipe qui a montré un engagement fort dans la proposition d’actions correctrices. Un plan d’actions a alors été établi, comportant notamment : l’organisation de sessions de formation sur les précautions standard pour les IDE, la mise en place d’un groupe de travail afin de définir les situations à risque où la chronologie des tâches ne doit pas être interrompue, l’organisation de sessions de formations pour les agents de services hospitaliers sur le bionettoyage, la réalisation d’une charte de bonnes pratiques (sur le risque infectieux) du patient dans le cadre de sa dialyse. Le suivi des mesures d’amélioration sera réalisé par la direction qualité de l’établissement et l’équipe opérationnelle d’hygiène, en lien avec l’équipe de dialyse.
Même si le respect non optimal des précautions standard est reconnu comme facteur de risque de transmission du VHC de soigné à soigné en dialyse 18,19, cet exemple montre qu’il est nécessaire de rechercher de façon approfondie les facteurs qui peuvent contribuer à ce type de défaillance. Il paraît donc intéressant, lors de la survenue de nouveaux cas de transmission du VHC chez l’hémodialysé, de réaliser des études de causes grâce à des méthodes d’analyse des causes telle que la méthode ALARM 15,16. Cette méthode est en effet pertinente pour aider à mettre en œuvre les mesures visant à améliorer l’organisation des soins, mais ne peut être utilisée qu’une fois l’évènement survenu. Des méthodes d’analyse de risque a priori existent et permettent d’identifier, en amont d’un tel évènement, les éventuels points critiques et de les corriger. Il est donc indispensable de sensibiliser les équipes de dialyse à ces méthodes afin de développer une culture de sécurité.