Disparités géographiques et sociales du recours au dépistage et à la prophylaxie pré-exposition (PrEP) chez les hommes ayant des rapports sexuels avec des hommes (HSH) résidant en Île-de-France
// Geographical and social gradients in the use of HIV testing and pre-exposure prophylaxis (PrEP) among men who have sex with men (MSM) living in the Île-de-France region
Résumé
Introduction –
La région Île-de-France est la région métropolitaine la plus touchée par l’épidémie du VIH, avec d’importantes disparités infrarégionales et départementales. Elle concentre également une proportion importante d’hommes ayant des relations sexuelles avec des hommes (HSH) particulièrement touchés par le VIH. Dans l’optique d’objectiver la possible fin des contaminations par le VIH en 2030 en Île-de-France, cet article propose d’identifier les facteurs sociaux et territoriaux du recours au dépistage VIH et d’usage de la PrEP des HSH selon le lieu de résidence en Île-de-France.
Méthode –
Les données mobilisées sont issues de l’Enquête rapport au sexe (Eras) réalisée au premier semestre 2023, une enquête en ligne transversale et anonyme, auto-administrée et basée sur le volontariat auprès des HSH.
Résultats –
Au total 18 525 répondants HSH actifs sexuellement dans les 12 derniers mois, non séropositifs ont participé à l’enquête. Parmi eux, 27% résidaient en Île-de-France dont : 51% à Paris, 29% en petite couronne, et 20% en grande couronne. Parmi les répondants d’Île-de-France, 42% répondaient aux critères d’éligibilité à la PrEP. Comparativement aux usagers, les non-usagers étaient plus jeunes, avaient un moindre niveau d’études et résidaient davantage en grande couronne, éloignés de la communauté gay.
Conclusion –
Ces résultats mettent en lumière les disparités socio-spatiales de l’appropriation des outils de prévention par les HSH franciliens. Les initiatives menées à Paris, tant en termes de communication que d’accès, montrent leur efficacité dans un environnement favorable avec des recours élevés. En grande couronne, de nouvelles initiatives pourraient être développées en adaptant l’offre et la communication préventives aux contextes de vie des HSH dans les aires périurbaines de la région. Il est indispensable de travailler sur les inégalités socio-spatiales pour améliorer le recours au dépistage et à la prévention de l’ensemble de la communauté HSH et ainsi permettre de tendre vers les objectifs d’élimination du VIH.
Abstract
Introduction –
In mainland France, Île-de-France is the region most affected by the HIV epidemic, with significant sub-regional disparities between the different departments. The region also has a high proportion of men who have sex with men (MSM), who are particularly affected by HIV. In an effort to objectify the prospect of ending HIV contamination in 2030 in Île-de-France, this article identifies the social and territorial factors influencing the uptake of HIV screening and PrEP use by MSM living in the Île-de-France region.
Methods –
The data studied were collected through the Enquête rapport au sexe (ERAS), a cross-sectional, anonymous, self-administered, voluntary online survey of MSM, which was carried out in the first half of 2023.
Results –
A total of 18,525 non-HIV-positive MSM who had had sex in the last 12 months took part in the survey. Of these, 27% lived in Île-de-France: 51% in Paris, 29% in the Petite Couronne (immediate suburbs), 20% in the Grande Couronne (outer suburbs). Among all respondents from the Île-de-France region, 46% met the eligibility criteria for PrEP. Compared with users, non-users were younger, had a lower level of education and were more likely to live in the greater Paris area, far from the gay community.
Discussion –
These results highlight the socio-spatial disparities in the uptake of prevention tools by MSM in the Paris region. Initiatives carried out in Paris, both in terms of communication and access, are proving effective with high uptake in favorable environments. In the outer suburbs, new initiatives could be developed by adapting preventive supplies and communication to the living context of MSM in the region’s peri-urban areas. It is essential to work on socio-spatial inequalities to improve the uptake of screening and prevention measures by the entire MSM community, and thus progress towards the goal of eliminating HIV.
Introduction
Les hommes ayant des relations sexuelles avec des hommes (HSH) restent une population touchée de façon disproportionnée par l’épidémie de VIH 1. En France, en 2022, parmi l’ensemble des nouveaux cas de VIH diagnostiqués, 44% étaient le fait de rapports sexuels entre hommes 2. La région Île-de-France est la plus touchée des régions hexagonales, concentrant le plus grand nombre de personnes vivant avec le VIH 3, et de nouveaux diagnostics d’infection VIH 1. Elle concentre également une importante proportion de HSH y résidant 4, plus particulièrement à Paris 5,6. Entre 2017 et 2022, en Île-de-France, une baisse de la proportion des découvertes de séropositivité chez les HSH nés en France est observée de 28% à 23%, alors que pour les HSH nés à l’étranger une augmentation est constatée (13% en 2017, 21% en 2022) 7. Depuis 2018, Paris enregistre une baisse régulière et significative du nombre de diagnostics (-26% par rapport à 2013), contrairement aux autres départements d’Île-de-France 8. C’est également à Paris que le délai au diagnostic est le plus court : 1,9 an sur la même période, pour les HSH nés en France, contre 2,5 ans pour l’ensemble des HSH franciliens nés en France 8. L’infection à VIH régresse, mais encore trop lentement, et de manière inégalitaire comparativement à d’autres mégapoles. Par exemple, à Sydney, en Australie, les découvertes de séropositivité ont diminué de 49% et même de 85% dans les quartiers du centre-ville où la densité de HSH est la plus élevée 9. Cette diminution est attribuée à la généralisation de l’usage de la prophylaxie pré-exposition (PrEP) (1) dans cette population 10, rendant ainsi atteignable l’objectif d’élimination du VIH en 2030 11. Face à ces observations, l’Agence régionale de santé Île-de-France et l’Agence nationale de recherche sur le sida – Maladies infectieuses émergentes (ANRS-MIE) ont conjointement lancé une initiative visant à accélérer la lutte régionale contre le VIH dont la première étape est l’établissement d’un état des lieux des connaissances et des programmes 12. Si les outils composant la prévention combinée (traitement pour les personnes vivant avec le VIH, dépistage, préservatifs, traitement post-exposition – TPE – et PrEP pour les personnes séronégatives) sont disponibles en Île-de-France, la région n’en reste pas moins marquée par de forts contrastes socio-spatiaux et par une grande hétérogénéité d’offre de services de santé en termes de densité et de typologies de structures 3. Ces variations territoriales et sociales ont un impact sur les attitudes et l’appropriation des outils de prévention dans la population HSH. L’objectif de cette étude est d’identifier les facteurs sociaux et territoriaux du recours au dépistage du VIH et de l’usage de la PrEP selon le lieu de résidence des HSH en Île-de-France.
Méthodes
Source de données
L’Enquête rapport au sexe (Eras) est une enquête transversale anonyme, auto-administrée en ligne, basée sur le volontariat, répétée tous les deux ans depuis 2017. La dernière édition s’est déroulée du 24 février au 6 avril 2023, sous la responsabilité scientifique de Santé publique France, avec le soutien de l’ANRS-MIE. Les participants ont été recrutés via différents supports digitaux. Des bannières ont été diffusées, d’une part, sur des applications de rencontres géolocalisées gays et des sites d’information affinitaires gays ; et d’autre part sur les réseaux sociaux, en ciblant des profils semblables à ceux des visiteurs du site de prévention Sexosafe de Santé publique France. Les participants étaient invités à donner leur consentement pour accéder au questionnaire en ligne. Aucune adresse IP n’était collectée, aucune incitation financière n’était proposée. Les seuls critères d’inclusion pour participer étaient le fait d’être un homme et d’avoir 18 ans ou plus. L’étude était conforme aux directives éthiques de la déclaration d’Helsinki de 1975. Le protocole d’enquête en ligne a été évalué et approuvé par le Comité d’évaluation éthique de l’Institut national de la santé et de la recherche médicale (Inserm) (IRB00003888 avis n°23-989).
Quatre grandes parties composent le questionnaire : les caractéristiques sociodémographiques, le mode de vie et la socialisation, les données de santé, et les comportements sexuels et préventifs au cours des six derniers mois et au cours du dernier rapport selon le type de partenaire (stable ou occasionnel).
Population d’étude
La population incluse dans l’analyse est celle des HSH cis, trans ou non binaires résidant en Île-de-France, âgés de 18 ans et plus, actifs sexuellement dans les 12 derniers mois, non séropositifs au VIH – c’est-à-dire dont le résultat du dernier test VIH était négatif ou inconnu ou encore sans avoir jamais fait de test dans la vie.
Les personnes cis sont des personnes dont le genre correspond à celui qu’on leur a attribué à la naissance 13. « Les personnes trans sont des personnes qui ne se reconnaissent pas dans la catégorie de sexe qui leur a été assignée à la naissance et qui entreprennent d’en changer ». Les hommes trans (« female to male », FTM) désignent les personnes qui ont été assignées au sexe féminin à la naissance et sont devenus des hommes 14. Les personnes non binaires sont des personnes dont le genre ne se cantonne pas aux genres binaires homme/femme 13.
Variables d’intérêt
Le recours au dépistage a été défini à partir de la question suivante : « Au cours de votre vie, avez‑vous déjà fait un ou plusieurs tests de dépistage du VIH/sida ? ». Si les répondants avaient répondu « Oui au cours des 12 derniers mois », alors le questionnaire posait la question du nombre de tests, ainsi que du lieu du dernier test de dépistage.
Ont été considérés comme éligibles à la PrEP les répondants exposés aux risques de contaminations par le VIH, c’est-à-dire les répondants multipartenaires non séropositifs pour le VIH, ayant déclaré le non-usage systématique du préservatif avec des partenaires occasionnels dans les six derniers mois lors de pénétrations anales.
L’usage de la PrEP a été défini par le fait d’avoir répondu positivement à la question : « Ces 6 derniers mois, pour vos pénétrations anales (actives ou passives) avec l’un de vos partenaires occasionnels, avez-vous utilisé la PrEP ? ».
Plusieurs ensembles de variables ont été considérées dans l’analyse des facteurs associés à la non-utilisation de la PrEP dans les six derniers mois :
–des caractéristiques sociodémographiques : âge, niveau d’études, situation financière perçue, situation familiale ;
–des variables de socialisation : autodéfinition de l’orientation sexuelle, entourage amical, fréquentation de lieux de convivialité (bar, sauna, backroom), des applications de rencontres ;
–des variables géographiques : Paris, petite couronne, grande couronne ;
–des variables de recours aux soins : suivi régulier par un médecin, et le cas échéant discussion avec lui de la vie sexuelle ;
–une variable sur les comportements sexuels : nombre de partenaires dans les six derniers mois.
Analyses statistiques
Dans un premier temps, ont été comparés le recours au dépistage du VIH dans les 12 derniers mois, le nombre de tests au cours des 12 derniers mois, ainsi que le dernier lieu du dépistage, selon le lieu de résidence des HSH étudiés. Dans un second temps, ont été comparés l’éligibilité à la PrEP et son usage.
Les pourcentages issus des analyses bivariées ont été comparés en utilisant le test d’indépendance du Chi2 de Pearson, avec un seuil maximal retenu à 5%. Afin de décrire les facteurs associés au fait d’être éligible à la PrEP sans la prendre (par rapport aux HSH qui la prennent), une régression logistique multivariée a été menée selon le lieu de résidence en Île-de-France.
Les variables significatives au seuil de 20% en analyse bivariée ont été retenues pour les analyses multivariées. Le seuil de significativité retenu pour les analyses multivariées était de 5%. L’ensemble des analyses a été réalisé avec le logiciel Stata® 18.0.
Résultats
Population d’étude
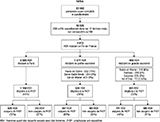
Au total, 23 502 questionnaires Eras ont été complétés et validés en 2023. Un total de 4 873 répondants rapportaient être des HSH, cis, trans ou non binaires, ne pas vivre avec le VIH, être actifs sexuellement dans les 12 derniers mois et résider en Île-de-France : 2 503 résidaient à Paris (51%), 1 377 en petite couronne (28%) et 993 en grande couronne (20%).
Pour étudier l’usage de la PrEP parmi les répondants éligibles, 2 029 répondants multipartenaires, n’utilisant pas systématiquement le préservatif lors de pénétrations anales (PA) avec au moins un partenaire occasionnel dans les six derniers mois, ont été retenus (figure 1).
 Agrandir l'image
Agrandir l'imageCaractéristiques des répondants inclus
Le tableau 1 présente les caractéristiques sociodémographiques et comportementales des HSH inclus, selon leur zone géographique de résidence. Les répondants résidant à Paris étaient moins jeunes que ceux résidant en petite couronne ou grande couronne : respectivement 12% étaient âgés de moins de 25 ans, contre 14% et 20%. Parmi les HSH parisiens, 73% avaient suivi au moins un second cycle universitaire (contre 61% pour la petite couronne et 39% pour la grande couronne, p<0,001) ; 75% rapportaient une situation financière confortable (contre 70% pour la petite couronne et 62% pour la grande couronne, p<0,001). Les Parisiens étaient plus en lien avec le milieu communautaire gay, que ce soit par leur auto-identification homosexuelle (88% vs 80% pour la petite couronne et 77% pour la grande couronne, p<0,001) ou par leur fréquentation des lieux de convivialité gay (bars, saunas ou backrooms) : 78% vs 69% pour la petite couronne et 58% pour la grande couronne (p<0,001). La proportion d’utilisation des applications de rencontre était la même quelle que soit la zone géographique d’appartenance (84% pour Paris vs 84% pour la petite couronne et 80% pour la grande couronne p<0,035).
Concernant leurs caractéristiques liées à la santé, les Parisiens étaient plus souvent suivis par un médecin avec qui les questions de prévention sexuelle étaient discutées (64% vs 56% pour la petite couronne et 42% pour la grande couronne, p<0,001). Le niveau de connaissance de la PrEP était très élevé pour les Parisiens et les résidents de la petite couronne (97%) et un peu moins en grande couronne (93%) (p<0,001). L’usage de la PrEP était plus important parmi les HSH parisiens : 39% vs 32% pour la petite couronne et 21% pour la grande couronne (p<0,001).
 Agrandir l'image
Agrandir l'imageCaractéristiques des recours aux dépistages VIH dans les douze derniers mois en Île-de-France
Près des trois quarts (73%) des répondants parisiens ont rapporté avoir fait au moins un test de dépistage dans les 12 derniers mois ; ils étaient 66% pour ceux de la petite couronne et 56% de la grande couronne (p<0,001) (tableau 1). Le dépistage répété est mécaniquement élevé parmi les HSH usagers de la PrEP, quelle que soit la zone géographique de résidence : 89% des parisiens PrEPeurs avaient réalisé 3 tests et plus contre 85% pour ceux des petite et grande couronnes (p<0,0001). Parmi les non-PrEPeurs, les HSH parisiens avaient plus eu recours au dépistage dans l’année : 61% vs 58% pour ceux de petite couronne et 53% de grande couronne (p<0,001) (figure 2).
 Agrandir l'image
Agrandir l'imageLes modalités de dépistage du VIH des non-PrEPeurs différent légèrement selon les trois parties du territoire (p<0,001) : les laboratoires médicaux avec ou sans ordonnance représentent 70% à Paris contre 65% en petite couronne et 63% en grande couronne, l’usage de l’autotest est mentionné par 9% des répondants de grande couronne, 7% en petite couronne et seulement 4% à Paris. Les centres gratuits d’information, de dépistage et de diagnostic (CeGIDD) représentent les mêmes proportions, 23% à Paris vs 22% en petite couronne, 23% en grande couronne (figure 3).
 Agrandir l'image
Agrandir l'imageRecours à la PrEP et facteurs associés au non-recours
Parmi les répondants d’Île-de-France, 42% correspondaient aux critères d’éligibilité à la PrEP, soit 46% des HSH parisiens, 39% des HSH de petite couronne et 35% des HSH de grande couronne (p<0,001). Près des trois quarts (72%) des HSH parisiens éligibles à la PrEP l’utilisaient contre 65% en petite couronne et 49% en grande couronne (p<0,001).
Les facteurs associés à la non-utilisation de la PrEP (dans les six derniers mois) parmi les éligibles sont présentés dans le tableau 2. Parmi les répondants éligibles à la PrEP et comparativement aux usagers, les caractéristiques indépendamment associées au non-usage en Île-de-France étaient : être jeune, avoir un moindre niveau d’études, habiter en grande couronne, se définir moins souvent comme homosexuel, moins fréquenter les lieux de convivialité, rapporter moins de partenaires sexuels et ne pas avoir de médecin avec qui parler de prévention sexuelle.
 Agrandir l'image
Agrandir l'imageDiscussion
Les résultats de notre étude soulignent à la fois des disparités géographiques et sociales importantes dans les recours au dépistage du VIH et à la PrEP sur le territoire francilien. Les pratiques de dépistage annuel des Parisiens sont proches des recommandations 15, ce qui n’est pas le cas de celles des HSH résidant en grande couronne. Pour autant, la répétition des tests parmi les Parisiens multipartenaires, comme pour les autres Franciliens, reste en-dessous des recommandations d’un test tous les trois mois. L’usage de la PrEP reste insuffisant en regard des comportements sexuels à risque, avec un même gradient territorial en défaveur des HSH de grande couronne, accompagné de disparités sociales (niveau d’études, éloignement avec la communauté gay).
Les modalités de suivi de la PrEP impliquent pour ses utilisateurs la réalisation d’un test VIH tous les trois mois dès lors qu’ils en ont un usage continu 16. Si plus de 80% des usagers de la PrEP avaient réalisé trois tests et plus dans l’année, ils étaient moins de 20% pour ceux qui ne l’utilisent pas. Depuis près d’une décennie, l’offre de dépistage s’est élargie et diversifiée dans l’optique d’atteindre des personnes éloignées du soin et de faciliter la répétition des tests. La mise à disposition de tests rapides d’orientation diagnostique (Trod), notamment via les associations, et d’autotests VIH à la vente sans ordonnance en pharmacie allie praticité, accessibilité et rapidité. Plus récemment, l’expérimentation probante « Au labo sans ordo », consistant à rendre le dépistage accessible sans ordonnance en laboratoire de biologie médicale à Paris et dans les Alpes-Maritimes 17,18, a été généralisée au 1er janvier 2022. Malgré cette diversification de l’offre de lieux de dépistage, les laboratoires médicaux restent les lieux de prédilection des HSH pour réaliser leur test, le plus souvent avec ordonnance, suivis des CeGIDD. Les proportions d’HSH ayant réalisé leur dernier test dans ces structures n’ont pas évolué depuis l’enquête Prevagay-Paris (Prévalence du VIH chez les HSH parisiens) réalisée en 2015, sous-entendant une lente évolution des habitudes de dépistage vers les nouvelles offres 19. Les CeGIDD sont utilisés dans les mêmes proportions quel que soit le territoire, malgré les différences de densité d’offres en grande couronne par rapport à Paris, ce qui peut s’expliquer par les mobilités domicile/travail ou scolarité ou encore de loisirs importantes en Île-de-France. L’utilisation de l’autotest reste faible et à un niveau similaire à celui observé dans Eras 2017 18 : elle atteint 9% en grande couronne alors même qu’elle pourrait répondre au besoin d’une population recherchant l’anonymat, la confidentialité vis-à-vis d’une orientation sexuelle pas toujours assumée 18. Quoi qu’il en soit, des efforts importants d’incitation au dépistage doivent être poursuivis, la régularité du dépistage conjugué à une prise en charge rapide des personnes infectées (et à l’effet préventif du traitement) étant un moyen puissant de réduire la circulation du VIH.
Le niveau de connaissance de la PrEP est très élevé parmi les HSH franciliens (supérieur à 90%) avec une connaissance proche des 100% pour les Parisiens. C’est chez ces derniers que le taux d’utilisation est le plus élevé (39%) à un niveau comparable à celui observé à San Francisco (39%) 20, mais inférieur à celui des villes australiennes comptant plus de 10% de résidents homosexuels (59%) 21. Les HSH de la grande couronne sont, proportionnellement, moins souvent éligibles à la PrEP au regard de ses indications (nombre de partenaires sexuels moindre, pratique de la pénétration anale moindre, usage plus systématique du préservatif). Et lorsqu’ils sont éligibles, ils l’utilisent moins. Les différences territoriales observées ici sont retrouvées dans les données issues du Système national des données de santé (SNDS). Ainsi, en 2022, même si leur part a diminué au profit de la petite couronne et la grande couronne par rapport à 2016 (première année d’autorisation et de remboursement), plus de la moitié des initiateurs de PrEP résidant en Île-de-France, c’est-à-dire ceux qui reçoivent une première prescription de PrEP, étaient parisiens 22.
Des études antérieures ont montré que les HSH vivant en milieu rural ou en périphérie de zones urbaines rencontraient des obstacles supplémentaires ou plus importants que les HSH urbains en matière de prévention du VIH 23,24,25 et que l’accessibilité géographique était un déterminant majeur du recours au dépistage 26,27 et de l’utilisation de la PrEP 28,29. Ces facteurs peuvent expliquer la situation des HSH résidant en grande couronne, dans des agglomérations moins densément peuplées, ne bénéficiant pas de la même offre de services de santé, qui est plus restreinte et moins accessible que pour les Parisiens ou les HSH de la petite couronne. Ces inégalités d’accès à la prévention sont visibles dans d’autres grandes villes dans le monde. Par exemple, en Australie, les HSH des quartiers des centres-villes de Melbourne et de Sydney, à forte densité de résidents homosexuels, se sont rapidement emparés de la PrEP, disposant d’une plus large gamme de services de santé adaptés à leur besoin, contrairement à ceux résidant dans des zones suburbaines 21. L’incidence et le nombre de nouveaux diagnostics y ont baissé encore plus qu’ailleurs 10.
Outre l’offre, les interactions sociales et les normes en vigueur peuvent être plus ou moins favorables à la mise en place de comportements préventifs. Dans la lignée de Pollack 30, Giraud a montré comment l’espace social des quartiers gays a joué un rôle socialisateur, protecteur sur les trajectoires individuelles et collectives et les modes de vie des personnes se reconnaissant dans l’identité gay 31. Mais cet espace social a également favorisé une homogamie sociale des hommes plus éduqués et plus aisés, généré une homo-normativité, et ainsi contribué à reproduire les inégalités sociales, courantes dans la population générale, au sein des populations LGBTQI+ (lesbiennes, gays, bisexuelles, trans, queer, intersexes, etc.) 31. L’articulation des dimensions spatiales et sociales des parcours gays éclaire nos résultats. En effet, outre le fait de résider à distance du centre de Paris, le non-usage de la PrEP peut également être associé à des facteurs de vulnérabilité socio-économique et au fait d’être éloigné socialement de la communauté gay 32. Or, celle-ci joue, depuis le début de l’épidémie du VIH, un rôle majeur dans la diffusion des stratégies de prévention propres aux HSH, aussi bien en termes d’information que de promotion de services de prévention 33. Le non-usage de la PrEP chez certains HSH, alors qu’elle leur serait utile, apparaît ainsi associé à une double distance vis-à-vis du monde homonormé (construit par des gays cis, Français depuis plusieurs générations, de classes sociales favorisées) et de l’hétéronormativité dans les aires péri-urbaines d’Île-de-France 31.
Cette étude comporte des limites d’ordre méthodologique. Les résultats de ces enquêtes ne peuvent être extrapolés à l’ensemble de la population des HSH 34. Les enquêtes dites de convenance, basées sur le volontariat, comme Eras, sont affectées par les biais de participation et tendent à surreprésenter les hommes les plus identitaires. Pour autant, le recrutement via les réseaux sociaux a permis de diversifier les profils sociodémographiques et affinitaires des répondants d’Eras et d’inclure des hommes plus distants de la scène gay 34.
Ces résultats mettent en lumière les disparités socio-spatiales de l’appropriation des outils de prévention par les HSH franciliens. Les initiatives menées à Paris, tant en termes de communication que d’accès, montrent leur efficacité dans un environnement favorable avec des recours élevés. En grande couronne, de nouvelles initiatives pourraient être développées en adaptant l’offre et la communication préventives aux contextes de vie des HSH dans les aires périurbaines de la région. Il est indispensable de travailler sur ces inégalités socio-spatiales pour améliorer le recours au dépistage et à la prévention de l’ensemble de la communauté HSH et ainsi permettre de tendre vers l’objectif d’une élimination du VIH.
Remerciements
Nous remercions toutes les personnes qui ont pris le temps de répondre à cette enquête ; l’ANRS Maladies infectieuses émergentes pour son soutien, via notamment la mise à disposition d’un poste de moniteur d’études en sciences sociales ; Nicolas Etien, Virginie Bufkens, Cécile Marie (Santé publique France), Bérangère Gall et Solange Brugnaux (BVA) pour la qualité de leur travail dans la mise en œuvre de l’enquête ; nos partenaires associatifs pour leur soutien et relai des enquêtes dans leur réseau.
Liens d’intérêt
Les auteurs déclarent ne pas avoir de liens d’intérêt au regard du contenu de l’article.