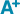Déterminants de la létalité à la suite d’une hospitalisation pour un accident vasculaire cérébral en France, 2010-2015
// Determinants of case-fatality after hospitalization for stroke in France, 2010-2015
Résumé
Contexte –
L’objectif de cette étude était de décrire la létalité précoce et tardive suite à un accident vasculaire cérébral (AVC) en France, d’en étudier les évolutions entre 2010 et 2015 et d’en étudier les déterminants.
Méthode –
Les données ont été extraites du Système national des données de santé (SNDS). Pour chaque année de 2010 à 2015, les patients hospitalisés pour un AVC constitué (ischémique ou hémorragique) âgés de 18 ans ou plus ont été sélectionnés dans le Programme de médicalisation des systèmes d’information – médecine, chirurgie, obstétrique (PMSI-MCO). Des modèles de Cox ont été utilisés afin d’étudier séparément les déterminants de la létalité à 30 jours (précoce) et à 1 an hors 30 jours (tardive) pour chaque type d’AVC : ischémiques ou infarctus cérébraux (IC), hémorragies intracérébrales (HIC) et hémorragies sous-arachnoïdienne (HSA).
Résultats –
En 2015, sur les 73 124 personnes hospitalisées pour un AVC constitué, la létalité précoce s’élevait à 15,3% et la létalité tardive à 11,5%, soit une létalité cumulée à un an de 26,8%. La non-admission dans une unité neurovasculaire avec soins intensifs, un âge avancé, la présence de comorbidités et le fait de résider dans une commune socialement plus défavorisée étaient associés à un risque plus élevé de létalité précoce et de létalité tardive, quel que soit le type d’AVC. Le sexe féminin était associé à une moindre létalité tardive. Entre 2010 et 2015, une diminution significative de la létalité précoce et tardive a été observée pour les AVC ischémiques uniquement.
Conclusions –
La létalité suite à un AVC, aussi bien précoce que tardive, reste élevée en 2015, malgré des améliorations importantes de l’organisation de la filière de soins et du déploiement des unités neurovasculaires. La proportion importante de patients décédant au-delà de 30 jours après l’admission à l’hôpital, phase considérée comme aiguë, souligne l’importance d’optimiser le suivi post-AVC et la coordination des soins.
Abstract
Context –
The aims of this study were to describe early and late case-fatality rates after stroke in France, analyze time-trends between 2010 and 2015, and evaluate whether their determinants.
Method –
Data were extracted from the Système national des données de santé (SNDS) database. Patients hospitalized for stroke (ischemic or hemorrhagic) each year from 2010 to 2015, aged ≥18 were selected from the French Hospital Information System for medicine, surgery and obstetrics (PMSI-MCO). Cox regressions were used to separately analyze determinants of 30-day and 31-365 day case-fatality rates for each stroke type (ischaemic (IS), intracerebral haemorrhage (ICH) and subarachnoid haemorrhage (SAH)).
Results –
In 2015, of the 73,124 persons hospitalized for stroke, early case-fatality reached 15.3%, and late case-fatality 11.5%, representing a 1-year case-fatality rate of 26.8%. Non-admission in a stroke unit with intensive care, older age, presence of comorbidities, living in an area with a high deprivation index were all associated with a poorer early and late prognosis, whatever the type of the stroke. Women were as associated with a lower late case-fatality rate. Between 2010 and 2015, significant decreases in both early and late case-fatality rates for IS patients were observed.
Conclusions –
Case-fatality rates after stroke remained high in 2015 in France despite major improvements in stroke care and organization with neurovascular units. An important proportion of patients died 30 days after being admitted in hospital (considered as the acute stage), underlying the need to optimize post-stroke follow-up and care coordination.
Introduction
L’accident vasculaire cérébral (AVC) est une atteinte fréquente, elle concernerait 1,2% de la population française 1, et grave car pouvant conduire prématurément au décès. Plus de 31 000 décès par AVC ont été dénombrés en France en 2013 2. De plus, l’AVC expose à de graves séquelles fonctionnelles pouvant entrainer une dépendance importante 1. La déclaration de Helsingborg de 2006 définissant la stratégie européenne de lutte contre le fardeau de l’AVC avait fixé comme objectif, entre autres, de limiter à 15% la proportion de patients décédés un mois après la survenue de l’AVC 3. Le plan d’action national « AVC 2010-2014 » avait ainsi été mis en place en France afin de réorganiser la filière de soins de l’AVC en France. L’objectif était de développer les unités neurovasculaires (UNV). Ces unités de soins spécialisées permettent une prise en charge rapide et optimisée des AVC et constituent le véritable pilier de la prise en charge à la phase aiguë. En outre, le plan visait au déploiement des services de soins de suite et de réadaptation (SSR) neurologiques, des unités pluridisciplinaires permettant une réduction du risque de récidive des AVC, une diminution des séquelles fonctionnelles et une diminution du risque de dépendance et de mortalité. Le plan prévoyait également un accompagnement des patients jusqu’au retour à domicile. Malgré l’augmentation de la proportion de patients admis en UNV, près de 50% des patients ne bénéficiaient toujours pas de cette prise en charge en 2014 2,4.
Compte tenu de l’absence de données au niveau national sur la létalité post-AVC depuis la mise en œuvre du plan national, l’objectif de notre travail était d’étudier la létalité précoce et tardive suite à une hospitalisation pour AVC en France métropolitaine et d’en analyser les évolutions entre 2010 et 2015.
Méthode
Sources
Cette étude a été menée à partir des bases de données du Système national des données de santé (SNDS), incluant le Programme de médicalisation des systèmes d’information de médecine, chirurgie et obstétrique (PMSI-MCO) qui recueille de façon exhaustive les données de tous les séjours dans les hôpitaux français , publics comme privés 5. Seuls les courts séjours ont été considérés dans cette étude.
Population d’étude
Les patients avec un AVC constitué (c’est-à-dire avec un type d’AVC non codé comme indéterminé) en diagnostic principal du séjour ou provenant d’une des unités médicales fréquentées au cours du séjour hospitalier ont été sélectionnés pour chaque année entre 2010 et 2015. Les codes de la Classification internationale des maladies,10e révision (CIM-10) suivants ont été utilisés pour l’identification des AVC : I60 pour l’hémorragie sous arachnoïdienne (HSA), I61 pour l’hémorragie intracérébrale (HIC) excluant une origine traumatique et I63 pour l’AVC ischémique ou l’infarctus cérébral (IC). Pour chaque patient et chaque année, seul le premier séjour de l’année a été conservé afin de capter le premier évènement de l’année. L’étude a été restreinte aux patients affiliés au régime général de l’Assurance maladie (la date de décès étant mal renseignée pour les autres régimes), âgés de 18 ans ou plus, résidant en France métropolitaine (certaines variables étant manquantes pour les départements d’outre-mer). Les personnes avec un séjour de moins de deux jours avec mode d’entrée et mode de sortie codés en domicile ont été exclus (ces cas étant inhabituels du point de vue de la phase aigüe de l’AVC et étant probablement des accidents ischémiques transitoires).
Variables d’intérêt
L’âge, le sexe, le type d’AVC et le statut vital des patients ont été recueillis. Une hospitalisation récente pour un AVC a été recherchée dans les deux ans précédant la date d’hospitalisation index. Un score de Charlson modifié a été calculé pour chaque patient selon la méthode de Quan et coll. 6 au moment de l’hospitalisation, en utilisant les diagnostics hospitaliers inscrits sur le résumé du séjour hospitalier et en excluant les paralysies (codes CIM-10 G81, G82 et G83), qui ont été étudiées séparément. Le passage dans une UNV et plus spécifiquement dans une USINV (unité de soins intensifs neurovasculaires) au cours du séjour a été relevé. Un patient a été considéré traité pour une hypertension s’il avait eu au moins trois délivrances (ou deux délivrances dont un grand conditionnement) pour un antihypertenseur dans l’année précédant l’admission pour AVC. L’indice de désavantage social (FDep), développé par Rey et coll., a été utilisé pour caractériser les inégalités sociales 7. Chaque patient se voit attribuer l’index de désavantage social de sa commune de résidence (le quintile de population Q1 représente les personnes les moins défavorisées versus Q5 pour les plus défavorisés).
Analyses statistiques
Compte tenu de la différence de prise en charge et de gravité, les caractéristiques des patients ont été détaillées par type d’AVC. Les taux de létalité cumulée jusqu’à un an après l’admission à l’hôpital ont été décrits pour l’année 2015 comme le ratio entre le nombre de personnes décédées et le nombre de personnes hospitalisées pour un AVC. Les HSA représentant un type très particulier, elles ont été systématiquement analysées séparément. Des modèles de Cox ont été utilisés pour étudier séparément les déterminants de la létalité après un IC, une HIC et une HSA, à 30 jours (définie comme létalité « précoce »), puis à un an parmi les survivants à 30 jours (définie comme létalité « tardive »). Le suivi commençait à la date d’entrée à l’hôpital. Les hazard ratios (HR) de l’année d’hospitalisation et de l’index de désavantage social sont présentés pour les valeurs extrêmes uniquement dans la mesure où une tendance linéaire a été trouvée. Afin de tenir compte des associations non linéaires entre la létalité et l’âge d’une part, et le score de Charlson modifié d’autre part, des polynômes fractionnaires ont été introduits suivant la méthodologie de Royston et coll. 8,9. L’hypothèse des hasards proportionnels a été vérifiée pour toutes les covariables en testant leur interaction avec le temps, (exprimé en jours dans les modèles). Étant donné l’hétérogénéité des caractéristiques des patients et de la prise en charge, les analyses ont été conduites séparément pour chaque type d’AVC.
Résultats
Létalité post-AVC en 2015
En 2015, 68 905 personnes affiliées au régime général et résidant en France métropolitaine ont été hospitalisées pour un AVC constitué, ischémique ou HIC, et 4 219 pour une HSA (tableau 1). Près de 30% des patients étaient âgés de moins de 65 ans, sauf pour les HSA pour lesquelles la proportion des moins de 65 ans atteignait 62%. La proportion de femme s’élevait à 50% pour les IC et HIC, et à 57,5% pour les HSA.
 Agrandir l'image
Agrandir l'imageLe taux de létalité précoce s’étendait de 10,7% pour les IC à 34,4% pour les HIC (tableau 2). La distribution des décès dans le temps variait selon le type d’AVC : la mortalité à 30 jours englobait 47% des décès à 1 an pour les IC, alors qu’elle représentait 75% pour les HIC et HSA (figure 1 et tableau 2). Les taux bruts de létalité précoce et tardive étaient beaucoup plus élevés chez les femmes que chez les hommes, chez les patients avec un score de Charlson élevé, chez ceux résidant dans les zones les plus défavorisées et pour les patients non-admis dans une UNV ou une USINV, et ce quel que soit le type d’AVC (tableau 2).
 Agrandir l'image
Agrandir l'image Agrandir l'image
Agrandir l'imageDans l’analyse multivariée, le sexe n’était plus associé à la létalité précoce mais restait associé à la létalité tardive pour tous les types d’AVC, avec une moindre létalité tardive chez les femmes (HR femmes/hommes=0,95 [0,93-0,98] pour IC, HR=0,89 [0,85-0,94] pour HIC et HR=0,79 [0,70-0,89] pour les HSA). Parmi les IC, la présence d’une paralysie était associée à des létalités précoces et tardives respectivement plus élevées, alors que pour les AVC hémorragiques (aussi bien HIC que HSA), la mention d’une paralysie était associée à un meilleur pronostic à 30 jours. La non-admission en USINV, le désavantage social de la commune de résidence du patient, une hypertension traitée étaient tous des facteurs associés à la fois à une létalité précoce et tardive plus élevée pour tous les types d’AVC. Un antécédent d’hospitalisation pour un AVC était associé de manière très différente selon le type. En effet, pour les IC, l’antécédent d’AVC était associé à une létalité précoce et tardive plus élevée (HR=1,14 [1,07-1,21] et 1,19 [1,13-1,26] respectivement) ; pour les HIC l’antécédent d’AVC était associé seulement à une létalité tardive plus élevée ; pour les HSA l’antécédent était uniquement associé à une létalité précoce plus élevée.
Évolutions 2010-2015
Les létalités précoces et tardives brutes étaient stables sur notre période d’étude, à l’exception de la létalité tardive post-IC qui a diminué entre 2010 (12,5%) et 2015 (11,9%). Après standardisation sur l’âge des patients, qui a augmenté de façon significative entre 2010 et 2015, des diminutions de la létalité précoce et tardive après un IC ont été mises en évidence (figure 2). Enfin le modèle final ajusté sur l’ensemble des facteurs montrait une moindre létalité précoce (p<0,0001) et tardive (p<0,0001) après un IC en 2015 par rapport à 2010 (tableau 3). Aucune évolution significative n’a été enregistrée ni pour la létalité tardive après une HIC, ni pour la létalité après une HSA.
 Agrandir l'image
Agrandir l'image Agrandir l'image
Agrandir l'imageDiscussion
En 2015, sur les 68 905 patients hospitalisés pour un AVC ischémique ou une HIC (4 219 pour une HSA), 26,9% sont décédés dans l’année suivant l’admission à l’hôpital (25,6% pour les HSA), plus de la majorité des décès survenant dans les 30 premiers jours. La non-admission dans une USINV, un âge avancé, la présence de nombreuses comorbidités, la présence d’un traitement de l’hypertension artérielle et le fait de résider dans une commune socialement plus défavorisée étaient associés à une létalité précoce mais aussi tardive plus élevée. Le sexe féminin était associé à une moindre létalité tardive quel que soit le type d’AVC. Enfin, entre 2010 et 2015, période de déploiement du plan national AVC, nous avons observé une faible diminution, bien que statistiquement significative, de la létalité précoce et tardive uniquement chez les patients ayant fait un AVC ischémique.
Létalité précoce
D’après notre étude, la France est proche de l’objectif fixé lors de la déclaration de Helsingborg de 2006 stipulant que, d’ici 2015, 85% des patients faisant un AVC devraient survivre le premier mois après l’évènement 3. Cependant, nos données ne permettent pas de prendre en compte les patients décédés d’un AVC avant d’être admis dans un hôpital. Néanmoins, la proportion de patients pris en charge en dehors de l’hôpital (en Ehpad, en maison de repos/médicalisée, à domicile) ou en long séjour demeure très faible en France 10. Des différences importantes de la létalité précoce ont été relevées entre les pays de l’OCDE (Organisation de coopération et de développement économiques) sur la période 2000-2015 11. À Auckland, Feigin et coll. ont relevé des taux plus élevés (18,8% à 28 jours en 2011-2012) 12. Des études récentes de la létalité précoce après un AVC ischémique ont présenté des taux comparables à ceux de notre étude : 14,9% dans la région de Lazio en Italie en 2011-2012 et 9,7% en Écosse en 2013 13,14. Peu d’études ont rapporté les taux de létalité suite à une HIC : un taux de 46,5% a été relevé dans le sud du Texas pour l’ensemble de la période 2008-2010 15.
Létalité tardive
Peu d’études récentes se sont intéressées à la létalité à un an. Phan et coll. (2017) ont enregistré une létalité brute, c’est-à-dire non ajustée sur l’âge, à un an, de 20,4% chez les hommes et de 31,5% chez les femmes d’après les données de neuf registres AVC européens, dont celui de Dijon 16.
Comme retrouvé dans la littérature, les patients victimes d’un AVC hémorragique présentaient des létalités beaucoup plus élevées que les IC, et les décès survenaient également beaucoup plus précocement 17,18. Dans notre étude, 53% des patients IC décédés dans l’année suivant l’hospitalisation index l’étaient au-delà des 30 premiers jours. Ceci est cohérent avec la littérature 13 et souligne l’importance de suivre les patients après la phase aigüe, la récidive de l’AVC ou l’apparition de complications ou de séquelles pouvant se manifester tardivement, notamment pour les IC.
Après ajustement sur l’âge, les femmes étaient à moindre risque de décès tardif que les hommes. Des études avaient mis en
évidence la moindre létalité des femmes à un an comparativement aux
hommes 19,20,21,22. Les auteurs expliquent cette différence par une meilleure survie globale des femmes, indépendamment de l’AVC 19. L’adhésion des femmes aux traitements de prévention secondaire serait plus importante que chez les hommes, ceci pouvant
expliquer, en partie, leur meilleure survie 23,24,25. En revanche, aucune différence significative n’a été mise en évidence pour la létalité précoce, qui était similaire entre
les deux sexes. Des résultats semblables, y compris après ajustement sur le score NHISS (score évaluant la gravité de l’AVC),
ont été trouvés par Phan et coll. (2017) ainsi que dans le registre des AVC de Lille 16,26.
Dans notre étude, nous avons mis en évidence que la non-admission en USINV pouvait être délétère pour le patient aussi bien à court qu’à long-terme. Une méta-analyse, ainsi que l’étude Interstroke, ont montré que l’accès aux UNV était indépendamment – c’est-à-dire après prise en compte des facteurs de confusion – associé à une utilisation plus importante des traitements recommandés, à un accès plus fréquent aux structures de soins de suite et réadaptation (SSR) spécialisées dans la prise en charge des séquelles d’AVC et à des taux de survie plus élevés quels que soient l’âge et le type d’AVC 27,28. La prise en charge dans une UNV le plus rapidement possible suite à l’apparition des symptômes a été préconisée pour tous les patients depuis des années en France et à l’étranger 29. Aujourd’hui en France, tous les patients éligibles à l’UNV n’y sont pas admis ou le sont dans des délais non recommandés. Ainsi, une partie des patients admis en UNV et plus tard dans les SSR neurologiques peuvent être des patients sélectionnés, avec un meilleur pronostic et des chances de récupération plus importantes.
L’impact négatif de résider dans une zone socialement défavorisée, aussi bien sur la létalité précoce que tardive, était attendu dans la mesure où plusieurs études ont montré le lien entre la défaveur sociale et la mortalité post-AVC mais également le risque de récidive pour tous les types d’AVC 22,30,31,32. La différence de prévalence des facteurs de risque cardiovasculaires constitue une première explication aux disparités socioéconomiques de la létalité 32. La sur-mortalité dans les zones défavorisées serait en partie due à une plus grande sévérité des cas dans ces zones, bien que cela n’ait pas été mis en évidence en France mais aux États-Unis 30,33,34. Les différences d’accès aux soins et d’offres de soins selon le niveau socioéconomique de la résidence pourrait également expliquer le lien d’après la synthèse de Marshall et coll. 32 avec un exemple en Ontario, où les patients résidant dans une zone socialement favorisée arrivaient plus vite à l’hopital et avaient plus de chance d’être admis en UNV 35.
La prise d’un traitement antihypertenseur était associée à la fois à une létalité précoce et tardive plus élevée comme retrouvé dans d’autres études 36,37. En effet, le risque d’AVC augmente chez les personnes sous traitement antihypertenseur, marqueur de la présence, de l’ancienneté et de la sévérité de l’HTA. Cependant, une étude de cohorte rétrospective à partir des données du registre danois des AVC ne montrait aucun sur-risque de mortalité parmi les patients traités par antihypertenseurs avant l’AVC 38. Dans notre étude, la prise de ces traitements est utilisée comme une approximation de la présence d’une hypertension artérielle. Le fait d’être traité devrait logiquement réduire le sur-risque potentiel lié à l’hypertension artérielle. Néanmoins, nous avons mis en évidence dans l’étude Esteban (Étude de santé sur l’environnement, la biosurveillance, l’activité physique et la nutrition) que près de la moitié des patients hypertendus traités par un antihypertenseur n’étaient pas contrôlés, et avaient toujours une tension artérielle supérieure à 140/90 mmHg 39. Ceci pourrait expliquer nos résultats.
Enfin, l’association entre l’âge, la présence de séquelles de l’AVC, la présence d’un antécédent et la létalité a largement été documentée 40,41. Pour les AVC hémorragiques (que ce soit les HIC ou les HSA), la présence d’une paralysie était associée à une moindre létalité précoce. Cela pourrait s’expliquer par le non-codage des séquelles chez les patients qui entrent dans le coma ou décèdent très rapidement.
Évolution 2010-2015
Entre 2010 et 2015, une faible diminution de la létalité précoce et de la létalité tardive a été mise en évidence pour les IC. Des études étrangères en Europe, aux États-Unis, en Nouvelle-Zélande ont montré une diminution de la létalité post-IC, mais sur des périodes plus anciennes 12,14,42,43. L’amélioration de l’organisation de la filière AVC, l’augmentation du nombre d’UNV (100 en 2010 versus 140 en 2015) et de la proportion de patients qui y sont admis expliquent en partie ces évolutions. La Haute Autorité de santé a publié des résultats sur les améliorations de la prise en charge des AVC depuis 2011 sur son site Internet, avec notamment une diminution du délai entre l’apparition des symptômes et l’admission à l’hôpital, puis entre l’admission à l’hôpital et l’accès à l’imagerie, ces deux délais conditionnant l’éligibilité à la thrombolyse 44. De plus, une augmentation de la part de patients admis dans les SSR neurologiques a été mise en évidence sur notre période d’étude, pouvant être relié à la diminution de la létalité tardive 45. La diminution demeure cependant faible sur notre période d’étude. Cela pourrait s’expliquer par la progressive montée en charge du déploiement des UNV sur le territoire, toujours en cours, rendant difficile l’observation d’une diminution massive de la létalité. De plus, les bénéfices des UNV ne s’observent pas uniquement sur la létalité mais également sur les séquelles.
La létalité après un AVC hémorragique est restée stable sur notre période d’étude et semble l’être depuis longtemps 15. Ceci pourrait résulter du fait qu’aucune avancée thérapeutique n’a été faite pour leur prise en charge à la phase aigüe contrairement aux IC. Le registre des AVC de Dijon a rapporté une diminution importante de la létalité à 30 jours post-HIC entre 1985 et 2011, probablement imputable à la mise en place des UNV, mais aucune évolution de la létalité très précoce (48 heures) n’a été observée 18. Des résultats similaires ont été publiés aux Pays-Bas, au Royaume-Uni et en Norvège 46,47,48. Des observations similaires ont été faites pour les HSA, bien que peu d’études présentent l’épidémiologie de ces AVC 49,50. Ainsi, il apparait nécessaire d’encourager la recherche pour le développement de nouvelles thérapeutiques pour les AVC hémorragiques, dont la létalité demeure dramatiquement élevée.
Enfin, l’hypertension artérielle demeure le facteur de risque majeur de l’AVC 51. Améliorer le diagnostic, la prise en charge et le contrôle de l’hypertension en France est primordial si l’on veut diminuer la survenue des AVC, leur gravité et la mortalité associée. Les résultats de l’étude Esteban n’ont mis en évidence aucune amélioration du dépistage et de la prise en charge de l’hypertension depuis 2006, montrant l’urgence des efforts à fournir dans la prévention et le contrôle de cette dernière 39.
Forces et limites
Ce travail repose sur les données du SNDS, données nationales recueillies de façon exhaustive. Une étude de validation des codes AVC dans le PMSI-MCO a montré une valeur prédictive positive élevée pour ces codes 52. Le codage des paralysies est probablement moins fiable que celui des diagnostics, pouvant expliquer que la présence d’une paralysie peut être associée à une meilleure survie pour les HIC et HSA. Par ailleurs, cette étude est la première à rapporter des évolutions de la létalité post AVC entre 2010 et 2015, période de mise en place et de déploiement du plan national AVC 2010-2014 qui visait, entre autres, à une optimisation de la prise en charge de l’AVC par le soutien des filières spécialisées. Cependant, ni l’étiologie des AVC, ni leur sévérité n’est disponible dans ces bases de données. De plus, notre étude n’enregistre pas les décès survenus avant l’admission à l’hôpital et une sous-estimation des taux de létalité est possible. Cependant, cette mortalité pré-hospitalière reste très faible pour les AVC 10. Un biais d’indication est à souligner dans notre étude quant à l’utilisation du remboursement des antihypertenseurs pour approcher la présence d’une hypertension artérielle 53. En effet, une association positive forte a été trouvée entre la prise de ces médicaments et le décès alors même que le bénéfice de la prise de traitements hypertenseurs sur la survenue d’AVC et de décès chez les patients hypertendus a été mis en évidence de manière très claire dans la littérature. Ainsi, dans notre étude, la prise d’un traitement antihypertenseur serait un marqueur de la présence d’une hypertension artérielle et de sa sévérité et témoigne d’un risque accru d’AVC d’une gravité plus importante et donc d’un plus haut risque de décès. Des méthodes d’analyses plus fines existent afin de prendre en compte ce biais telles que l’utilisation de score de propension ou de méthodes d’appariement 54.
Enfin, notre étude n’inclut pas les facteurs de risque individuels tels que le tabagisme, l’obésité ou encore l’activité physique, facteurs pouvant impacter la létalité et limitant l’interprétation des résultats.
Conclusion
La létalité suite à une hospitalisation pour un AVC demeure élevée en 2015 en France métropolitaine, ce malgré une meilleure organisation de la filière AVC sur le territoire et l’augmentation du nombre d’UNV et de SSR spécialisés. Une proportion importante de patients décèdent au-delà de 30 jours après l’admission à l’hôpital, phase considérée comme aiguë, soulignant l’importance d’optimiser le suivi post-AVC et d’assurer une continuité des soins jusqu’au domicile. Par ailleurs, il semble aujourd’hui urgent d’améliorer : 1) la prévention et le contrôle des facteurs de risque de l’AVC, notamment de l’hypertension artérielle, et 2) la connaissance par la population des symptômes de l’AVC et de la conduite à tenir.
Liens d’intérêt
A. Gabet, O. Grimaud, C. de Peretti et V. Olié déclarent ne pas avoir de liens d’intérêt au regard du contenu de l’article.
Y. Béjot a reçu des honoraires de Bayer, AstraZeneca, Daiichi-Sankyo, BMS, Pfizer, Medtronic, MSD France, Amgen et Boehringer-Ingelheim,
sans rapport avec le contenu de l’article.
Références
50:3464-85.
85(5):509-13.
29(3-4):218-25.
40(4):1134-9.
48(6):1518-23.
beh/2018/10/2018_10_1.html
369-72.
8(7):635-42.
Citer cet article
http://beh.santepubliquefrance.fr/beh/2020/5/2020_5_1.html