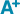Foyer de cas autochtones de chikungunya à Montpellier, septembre-octobre 2014 *
// Chikungunya outbreak in Montpellier (France), September-October 2014
Résumé
En octobre 2014, 12 cas autochtones de chikungunya (11 cas confirmés et 1 cas probable) sont survenus à Montpellier, ville colonisée par le moustique vecteur Aedes albopictus depuis 2010. Un cas importé du Cameroun, vivant dans le même quartier que les cas autochtones, a été identifié comme le cas index. Les investigations épidémiologiques et les nombreux traitements de lutte antivectorielle réalisés dans le quartier et autour des lieux fréquentés par les cas lors de leur période virémique ont contribué à contenir l’épidémie.
Alors que le système national de surveillance renforcée du chikungunya et de la dengue était, au même moment, fortement impacté par l’épidémie de chikungunya en cours dans les Caraïbes, ce premier foyer d’importance en Europe depuis l’épidémie de 2007 en Italie est consécutif à un cas importé d’Afrique. Cet épisode rappelle que le risque d’épidémie de chikungunya est bien réel pour la population européenne.
Abstract
In October 2014, 12 autochthonous chikungunya cases, 11 confirmed and 1 probable, were detected in a district of Montpellier, southern France, a town colonized by the vector Aedes albopictus since 2010. An imported case from Cameroon living in the same district that the autochtonous case was identified as the index case. The epidemiological investigations and the numerous vector control treatments performed in the area and around places frequented by cases helped to contain the outbreak.
While the chikungunya and dengue surveillance system in mainland France had been challenged by numerous imported cases due to the chikungunya epidemic ongoing in the Caribbean Islands, this first significant outbreak of chikungunya in Europe since the 2007 Italian epidemic was due to an imported case from Africa. This episode reminds us that the risk of a chikungunya epidemic is now present within the European population.
Contexte
Le chikungunya, arbovirose tropicale, est, à l’instar de la dengue, reconnu comme une menace pour la santé publique en France métropolitaine depuis plusieurs années, du fait de la présence des conditions nécessaires à une transmission autochtone dans plusieurs régions 1 : (i) un vecteur, le moustique Aedes albopictus (Ae. albopictus), initialement introduit sur la côte méditerranéenne en 2004, est désormais implanté dans 18 départements 2. À Montpellier, il a été identifié pour la première fois en 2010 et a depuis progressivement colonisé l’ensemble de l’agglomération ; (ii) le virus est régulièrement introduit sur le territoire par des voyageurs de retour de zone endémo-épidémiques ; (iii) la population française n’est globalement pas immunisée contre ce virus.
La prise en compte de cette menace, suite à l’épidémie de chikungunya sur l’île de La Réunion en 2005-2006, a donné lieu à la mise en place d’un plan national d’action conjoint pour les virus du chikungunya et de la dengue, qui prévoit des surveillances entomologique et épidémiologique renforcées (voir article A. Septfons et coll. dans ce numéro). Ces surveillances sont opérationnelles dans le département de l’Hérault depuis 2011.
À l’automne 2014, un épisode de cas groupés autochtones de chikungunya est survenu à Montpellier. Cet article décrit les investigations menées et les mesures de gestion mises en place et tente d’expliquer les conditions de survenue de ce foyer.
Détection des premiers cas
Le 1er octobre 2014, un cas suspect de chikungunya autochtone (cas 1) était identifié via le réseau national de laboratoires participant à la surveillance renforcée du chikungunya et de la dengue. La patiente avait eu, à partir du 18 septembre, une fièvre d’apparition brutale, des arthralgies et une éruption cutanée. Elle n’avait pas voyagé récemment, mais s’était rendue 4 jours avant le début des signes dans un quartier résidentiel de Montpellier (400 000 habitants) où elle avait été piquée par des moustiques.
La sérologie prescrite par le médecin généraliste de la patiente était positive en IgM pour le virus du chikungunya (CHIKV), résultat confirmé par le Centre national de référence (CNR) des arbovirus le 13 octobre.
Alors qu’un second prélèvement sanguin était demandé pour confirmation du résultat, le service des maladies infectieuses et tropicales du Centre hospitalier universitaire (CHU) de Montpellier informait, le 16 octobre, de la consultation de 4 personnes adultes d’une même famille (cas 2 à 5) ayant présenté, entre le 20 septembre et le 12 octobre (figure) 3,4,5, une symptomatologie évocatrice de chikungunya sans notion de voyage associée. Cette famille résidait à environ 150 mètres des lieux visités par la première patiente. Le lendemain, un de ces cas familiaux était diagnostiqué biologiquement (par RT-PCR) par le CHU. Le 20 octobre, le CNR confirmait l’infection par le CHIKV pour les 4 membres de la famille (tableau 1) puis, le 22 octobre, pour le cas 1 (séroconversion (1)).
Ces 5 cas autochtones de chikungunya, géographiquement et temporellement liés, formaient un foyer dans ce quartier de Montpellier. Des investigations épidémiologiques et entomologiques et des mesures de lutte antivectorielle (LAV) ont été mises en œuvre pour contenir cette transmission autochtone, conformément au niveau 3 du plan anti-dissémination du chikungunya et de la dengue en métropole.
 Agrandir l'image
Agrandir l'image
 Agrandir l'image
Agrandir l'image
Investigations épidémiologiques
Définition de cas
Entre le 1er septembre et le 30 novembre 2014, dans l’agglomération de Montpellier, étaient définis comme :
- cas suspect autochtone de chikungunya : toute personne n’ayant pas voyagé à l’étranger dans les 15 jours précédant le début des symptômes et ayant présenté une fièvre d’apparition brutale (>38,5°C) et des arthralgies, sans autre point d’appel infectieux ;
- cas probable autochtone de chikungunya : tout cas suspect présentant un lien épidémiologique avec un cas confirmé ou un cas suspect avec des résultats biologiques positifs (sérologie ou RT-PCR) réalisés hors CNR ;
- cas confirmé autochtone de chikungunya : tout cas suspect biologiquement confirmé par le CNR.
Cas index
L’analyse de la base de données du dispositif de surveillance renforcée a rapidement permis d’identifier un cas importé de chikungunya résidant dans le même quartier que les cas autochtones. Le patient, de retour du Cameroun le 29 août, a présenté des symptômes deux jours plus tard. Le diagnostic de chikungunya a été posé le 5 septembre par le laboratoire de virologie du CHU de Montpellier, par RT-PCR (figure, tableau 1) et le cas a été immédiatement notifié à l’Agence régionale de santé (ARS). Les investigations entomologiques menées dans les jours suivants n’ont pas permis d’identifier, à cette époque, la présence du vecteur dans les environs du domicile du cas et aucun traitement de LAV adulticide n’a alors été réalisé.
Recherche active de cas
Une recherche active de cas a été mise en place dans l’agglomération de Montpellier : (i) une enquête en porte-à-porte a été réalisée dans le quartier des cas (rayon de 200 m). Environ 1 000 foyers ont été investigués, soit 2 250 habitants ; les crèches et groupes scolaires situés dans les environs du quartier ont également été investigués ; (ii) les professionnels de santé de l’agglomération de Montpellier (médecins généralistes, laboratoires d’analyses et les six établissements de santé siège d’urgence) ont été sollicités par un courrier leur demandant de signaler à l'ARS tout cas suspect autochtone. Les professionnels exerçant à proximité du quartier (30 médecins généralistes et 11 laboratoires) ont également été contactés par téléphone.
Cas autochtones
La recherche active de cas a permis, dans son ensemble, d’identifier 20 cas suspects autochtones de chikungunya dans le quartier de résidence des cas initiaux. Parmi eux, 6 ont été confirmés par le CNR. Ces cas confirmés avaient été identifiés plus précisément par l’enquête en porte-à-porte menée dans le quartier, alors même que pour 5 cas, les symptômes avaient disparu depuis plusieurs jours ou semaines et pour 1, les symptômes commençaient le jour même de l’enquête (figure). Les investigations menées auprès des cas familiaux (cas 2 à 5) ont également permis d’identifier un autre membre de la famille comme cas probable, mais aucune analyse biologique n’a pu être menée pour confirmer le diagnostic.
Au total, 12 cas autochtones de chikungunya ont été identifiés : 11 cas confirmés et 1 cas probable. Tous habitaient ou avaient fréquenté un même quartier résidentiel densément peuplé de Montpellier (un carré de 250 m de côté), composé de petits immeubles et de maisons individuelles avec de nombreux jardins.
Les symptômes des cas sont survenus entre le 9 septembre et le 22 octobre (figure). L’âge médian était de 59 ans (min 22-max 80). Tous les cas ont présenté de la fièvre et des arthralgies, principalement aux mains et aux pieds (tableau 2). Parmi eux, 10 avaient une éruption cutanée, apparue le plus souvent après la fièvre (médiane 2 jours [0-5]).
Tous les patients ont consulté un médecin généraliste au moment des symptômes, mais le diagnostic de chikungunya n’a été évoqué que pour l’un d’entre eux (cas 1) ; 5 ont consulté au CHU de Montpellier en seconde intention et le diagnostic a été évalué pour 4 d’entre eux (cas 2 à 5).
La plupart des cas (75%) se sont rétablis dans les 8 jours ([4-21 jours]). Cependant, pour 7 d’entre eux, des arthralgies persistaient deux mois après le début des symptômes : de façon permanente pour 4 et de façon intermittente pour 3 d’entre eux.
 Agrandir l'image
Agrandir l'image
Investigations entomologiques et mesures de contrôle
À la suite de l’identification du premier cas suspect autochtone, et après avoir identifié le cas index, des investigations entomologiques ont de nouveau été conduites mi-octobre dans les environs du domicile du cas index. Des pièges à moustiques de type BG SentinelTM placés dans les jardins alentours et une prospection larvaire ont montré la présence d’adultes et de larves d’Ae. albopictus en fortes densités.
Un traitement de LAV adulticide a été réalisé (figure) dans la zone concernée (environ 150 m de rayon autour du domicile des cas), par épandage de deltaméthrine ultra bas volume (Cerathrine® et Aqua K-Othrine® 2 et 1 g de substance active.ha-1, respectivement). Cette opération a été répétée deux fois (5 jours puis 11 jours plus tard), sur une zone de traitement plus large (environ 250 m de rayon autour du domicile des cas). Des traitements de LAV adulticide ont également été réalisés autour des lieux fréquentés par chaque cas en période virémique.
Les gîtes larvaires identifiés dans les jardins et balcons des foyers du quartier lors de l’enquête épidémiologique en porte-à-porte ont été éliminés, et les gestes préventifs ont été rappelés.
Discussion
Cet épisode de 12 cas autochtones de chikungunya est le premier de cette importance en Europe depuis l’épidémie survenue en 2007 en Émilie-Romagne, Italie 6. Le seul autre épisode de transmission autochtone documenté en Europe est un foyer de 2 cas à Fréjus en 2010 7.
Cette épidémie a démarré alors que les conditions pour une transmission autochtone étaient réunies : (i) un quartier densément peuplé par une population non immunisée contre le CHIKV ; (ii) la présence du moustique Ae. albopictus en fortes densités, favorisée par les conditions climatiques et les nombreux jardins du quartier, fournissant gîtes larvaires et lieux de repos aux moustiques ; (iii) l’introduction d’une souche de CHIKV par un voyageur virémique. Les délais d’identification des premiers cas ont permis l’installation d’un cycle de transmission, incluant plusieurs générations de moustiques. Ce délai est en partie dû au fait que presque aucun des médecins consultés par les cas n’a évoqué le diagnostic, le chikungunya étant une maladie rare en France métropolitaine. Toutefois, après l’alerte, la réponse a été rapide. Les investigations épidémiologiques et les nombreux traitements de LAV réalisés dans le quartier concerné et autour des lieux fréquentés par les cas ont permis de contenir l’épidémie. Un seul cas (cas 11) a développé des symptômes trois jours après le premier traitement de LAV, suggérant une contamination vectorielle antérieure au traitement. Aucun cas n’a été identifié au-delà du quartier ciblé. Les conditions climatiques du mois d’octobre ont également concouru à la fin de l’épidémie : des températures plus basses moins favorables à l’activité vectorielle et à la transmission du virus, une durée d’ensoleillement raccourcie induisant la diapause du moustique et favorisant la diminution de la densité vectorielle.
Pour une majorité des cas, des arthralgies persistaient encore deux mois après le début des signes. La persistance des rhumatismes, voire l’installation d’un état chronique douloureux et/ou inflammatoire au-delà du troisième mois est connue et a déjà été décrite, notamment suite à l’épidémie de La Réunion 8. La vigilance des cliniciens doit être renforcée face aux malades qui éprouveraient de telles manifestations cliniques car celles-ci, parfois difficiles à soulager et d’évolution imprévisible, peuvent impacter leur qualité de vie 9. Ce point a fait l’objet de recommandations actualisées de prise en charge (2).
Cet épisode est survenu alors que l’épidémie de chikungunya en cours dans les Caraïbes 10 impactait fortement le dispositif de surveillance 2,11. La très grande majorité des cas importés de chikungunya identifiés dans les départements colonisés par le vecteur revenait des Antilles, où circulent des souches de génotype asiatique 12. Toutefois, le seul épisode de cas autochtone survenu cette saison en France métropolitaine a été secondaire à un cas virémique au retour d’Afrique, infecté par une souche de génotype East Central South African (ECSA), selon les données de séquençage obtenues à partir de sérum du cas index et de deux cas autochtones 13. Ces observations (i) confirment la susceptibilité des populations d’Ae. albopictus de France métropolitaine aux souches du génotype ECSA quand celles-ci sont introduites dans un environnement approprié et (ii) soulèvent des interrogations quant à l’adaptation du génotype asiatique au moustique Ae. albopictus.
Conclusion
Il s’agit du premier épisode important de transmission autochtone de chikungunya en France métropolitaine, secondaire au retour d’un voyageur virémique d’Afrique.
Une telle circulation localisée de ce virus n’était pas inattendue et le plan national anti-dissémination a prouvé son efficacité dans la mise en place rapide d’une réponse coordonnée et le contrôle de l’épidémie. Dans des conditions climatiques et entomologiques appropriées, de nouveaux épisodes de transmission du virus du chikungunya ou de la dengue (même vecteur ; plusieurs cas autochtones dans le sud de la France depuis 2010 14,15,16) pourront se produire, et ce d’autant plus que le vecteur étend toujours davantage sa zone de colonisation. Dans ces régions, il est nécessaire d’améliorer les connaissances des professionnels de santé et de la population concernant les symptômes de la maladie, la possibilité de transmission autochtone et les gestes permettant de limiter la prolifération du moustique.
Remerciements
Aux laboratoires de biologie Cerba et Biomnis, aux laboratoires privés et aux médecins généralistes de l’Hérault ; à C. Ricoux (InVS) et S. Guglielmi, C. Salvio, S. Lemerle, O. Puech (ARS) et C. Tizon, J. Vidal, T. Perimentel, F. Richard, L. Vançon, S. Estaran (EID Méditerranée) pour leur participation aux investigations de terrain. Nous remercions également les agents techniques de l’EID Méditerranée, D. Bouillin et F. Entezam (ARS) et les patients et leurs proches interrogés lors de ces investigations.