Les hommes ayant des rapports sexuels avec des hommes et la médecine générale : mention de l’orientation sexuelle par les patients et impact sur la relation de soin (étude HomoGen)
// Men who have sex with men and general practitioners: Mention of sexual orientation by patients and impact on health care relationship (HomoGen study)
Résumé
Introduction –
Les hommes ayant des rapports sexuels avec des hommes (HSH) sont davantage exposés à certains risques infectieux. La prévention, le dépistage, voire le traitement des pathologies concernées peuvent être réalisés par le médecin traitant (MT) ; cela nécessite que les personnes lui aient mentionné leur orientation sexuelle. Nous avons souhaité explorer dans quelle mesure les HSH mentionnaient leur orientation sexuelle à leur médecin et si cela modifiait la prise en charge et la relation médecin-patient.
Matériel et méthodes –
L’étude HomoGen, réalisée de mai 2016 à mars 2017, reposait sur un questionnaire en ligne ciblant la population des HSH et explorant la mention de l’orientation sexuelle au MT et ses freins éventuels, ainsi que le dépistage et la prévention des infections sexuellement transmissibles (IST) effectués.
Résultats –
Parmi les 1 879 participants, 87,3% avaient un MT et 58,0% lui avaient mentionné leur orientation sexuelle. Les sujets chez qui cette mention avait été faite étaient en moyenne plus âgés, tout comme ceux pour lesquels cette mention avait été faite à leur initiative et ceux qui la considéraient comme importante. Les participants ayant mentionné leur orientation sexuelle au MT étaient plus fréquemment dépistés pour les IST par leur MT, et ce.tte dernier.e leur proposait plus fréquemment la vaccination contre l’hépatite A. Après mention de l’orientation sexuelle, 84,4% des participants considéraient la relation au médecin inchangée.
Conclusion –
La majorité des HSH ont un MT, qui est informé de leur orientation sexuelle dans la plupart des cas. Cette information est associée à une meilleure prise en charge médicale. Les médecins doivent être mieux formés à favoriser la men-tion de l’orientation sexuelle pour une meilleure approche de la santé sexuelle de leurs patients, en particulier les HSH.
Abstract
Introduction –
Men who have sex with men (MSM) are more exposed to several infectious diseases. Prevention and screening (and sometimes treatment) may be performed by their general practitioner (GP), provided patients mention their sexual orientation (SO). The objective of this study was to explore to what extent MSM disclosed their SO to their GP and whether this had an impact on the medical care and the patient-practitioner relationship.
Material and methods –
An online survey, HomoGen, targeting MSM was based on an electronic questionnaire between May 2016 and March 2017. It explored the disclosure of SO to the GP and the associated restraints, and the screening and prevention of sexual transmitted infections (STI).
Results –
Among 1,879 participants, 87.3% had a GP, and 58.0% had disclosed their SO. Older patients were more likely to have disclosed their SO, and to have done this by their own initiative, and to perceive this disclosure as important. Participants who disclosed their SO to their GP were more likely to be tested for STI by the GP, and had more often been offered hepatitis A vaccination by their GP. After OS disclosure, 84.4% considered there was no difference in the relationship with their GP.
Conclusion –
Most MSM have a GP, to whom the majority has disclosed their SO. SO disclosure is associated with better health care. Physicians must be trained to encourage SO disclosure for a better management of their patient’s sexual health, in particular MSM.
Introduction
Selon une enquête de 2008 1, 4,1% de la population masculine française âgée de 18 à 69 ans ayant eu des rapports sexuels déclaraient avoir déjà eu des pratiques sexuelles avec un partenaire du même sexe, une fréquence stable par rapport à 1991 2 et 1973 3. Cette population des hommes ayant des rapports sexuels avec des hommes (HSH) est particulièrement concernée par plusieurs pathologies infectieuses :
–le nombre de découvertes d’infection par le VIH chez des HSH augmente depuis une quinzaine d’années : en 2016 ils représentaient 44% du nombre total de découvertes 4 ;
–les HSH représentaient en 2016 plus de 85% des cas de syphilis et deux tiers des cas de gonococcies 4 ;
–actuellement, l’infection rectale à Chlamydia touche essentiellement des HSH 5 ;
–l’épidémie française (également présente dans d’autres pays d’Europe) d’hépatite A évoluant depuis 2016 touche très préférentiellement les HSH 6 ;
–les HSH ont un risque supérieur de maladies génitales et anales liées aux papillomavirus humains (HPV) 7 ;
–certaines pathologies non considérées comme des IST (infections sexuellement transmissibles) ont pu être plus fréquemment retrouvées dans la population des HSH, telles que les colites à Shigella 8, ou les infections invasives à méningocoque de type C 9.
Sans généraliser de manière abusive, les HSH représentent donc une population à risque infectieux particulier. Ils font de ce fait l’objet de recommandations spécifiques : vaccinations contre les hépatites A et B et les HPV, et contre le méningocoque par le passé ; prophylaxie pré-exposition (PrEP) en cas de facteurs de risque supplémentaire d’infection par le VIH ; dépistage des IST. Plus généralement, la population des HSH fait partie des groupes identifiés pour de nombreuses actions dans la Stratégie nationale de santé sexuelle lancée en 2017 10.
Le médecin traitant (MT) peut être le principal acteur de cette stratégie ; cela nécessite qu’il/elle soit informé.e de l’orientation sexuelle de ses patients.
Nous avons donc souhaité établir dans quelle mesure les HSH mentionnaient à leur MT leur orientation sexuelle, quels étaient les freins potentiels à cette mention, et si cette mention était associée à une meilleure prise en charge dans le domaine de la santé sexuelle.
Matériel et méthode
La population d’étude était constituée des HSH francophones âgés de plus de 15 ans, pour la plupart (mais non exclusivement) résidant en France. L’étude HomoGen s’est fondée sur l’exploitation d’un questionnaire anonyme en ligne.
Questionnaire
Un questionnaire anonyme de 69 questions a été élaboré, afin de recueillir différentes données sociodémographiques (lieu de résidence, vie en couple ou non, niveau d’études…), des données ayant trait à la vie sexuelle (genre et nombre des partenaires, âge au premier rapport sexuel avec un partenaire masculin…), des données relatives au recours à la médecine générale (existence d’un MT et son genre, ancienneté de la relation…), des données concernant la mention à son MT de son orientation sexuelle (mention effectuée ou non, à l’initiative du patient ou de son MT, importance perçue de cette mention, impact de cette mention sur la qualité de la relation médecin-malade …) et des données portant sur la prise en charge des IST (information, dépistage, traitement, vaccination).
Le questionnaire était hébergé sur la plate-forme TypeFormTM, qui possède le niveau de sécurisation des données nécessaire. Il a été accessible en ligne de mai 2016 à mars 2017, à une adresse dédiée qui n’avait pas d’autres fonctionnalités que ce questionnaire ; l’information sur l’enquête a été diffusée par différents moyens : réseaux sociaux (Twitter, Facebook), applications de rencontres d’hommes sur smartphones, affiches et cartes de visite disposées dans des lieux de convivialité homosexuelle à Paris et mention dans un webzine communautaire (tetu.com).
Les éléments visuels d’information sur le questionnaire et le texte initial de présentation informaient clairement du fait qu’il s’adressait aux HSH, tout en évitant d’indiquer une typologie trop précise (homosexuel, bisexuel…) afin de favoriser la participation de personnes ne s’identifiant pas comme homo/bisexuelles : il était demandé, au cours du questionnaire, comment le participant s’identifiait lui-même relativement à ces catégories.
Analyses statistiques
La distribution différentielle d’une variable quantitative entre deux groupes a été explorée par le test de Mann-Whitney. Le lien entre deux variables qualitatives a été exploré par le test du Chi2. L’analyse multivariée a été réalisée par régression logistique multiple en incluant toutes les variables significativement associées avec un seuil de significativité de 5%.
Aspects éthiques et financement
L’étude a reçu un avis favorable du Comité d’éthique des Centres d’investigation clinique de la région Auvergne Rhône-Alpes. Elle n’a bénéficié d’aucun financement spécifique.
Résultats
Au total, 1 879 personnes ayant, de manière exclusive ou non, des rapports sexuels avec des hommes et ne se désignant pas eux-mêmes comme étant des femmes ont complété le questionnaire ; 1 872 s’identifiaient comme étant des hommes, les 7 autres indiquant ne pas se définir comme « hommes » ou « femme » (et s’identifiant, par exemple, « pangenre » ou « androgyne » en texte libre).
Population
L’âge moyen de ces 1 879 participants était de 35,7±11 ans [extrêmes : 15-80] ; 33,8% vivaient en région parisienne, 19,2% dans une ville de 200 000 à 250 000 habitants et 11,0% dans une ville de moins de 5 000 habitants. Les participants se définissaient comme homosexuels (90,7%), bisexuels (6,9%), hétérosexuels (1,2%) ou autre (1,2%). L’âge moyen de prise de conscience de l’orientation sexuelle était de 15,1±5 ans [extrêmes : 5-66] et l’âge moyen du premier rapport sexuel avec un partenaire masculin était de 18,9±5 ans [extrêmes 5-68] (concernant ces très jeunes âges, voir la fin de la discussion). Au cours des six mois précédant l’enquête, 32,7% des participants n’avaient eu qu’un seul partenaire sexuel et 18,9% en avaient eu plus de 10. Dans l’ensemble, 58,3% des participants déclaraient avoir souffert par le passé en raison de leur orientation sexuelle et 15,7% disaient en souffrir actuellement. Enfin, 53,5% des participants étaient en couple et 6,4% avaient des enfants.
Médecin traitant
Au total, 87,3% des participants avaient un MT. Ils étaient en moyenne plus âgés que ceux n’en ayant pas (36,4±11 vs 31,9±8 ans, p<0,001) ; 46,5% étaient suivis par le même MT depuis plus de cinq ans et 81,5% le/la voyaient en consultation au moins une fois par an. Le MT était une femme dans 29,4% des cas et un homme dans 70,6% des cas.
Mention de l’orientation sexuelle
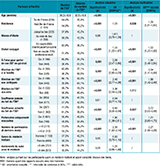
Concernant la mention de l’orientation sexuelle à leur MT, 68,6% des participants l’estimaient nécessaire (qu’elle ait été faite ou non) ; ils étaient en moyenne plus âgés que les participants d’un avis contraire (37,3±11 vs 33,3±11, p<0,001). Par ailleurs, 58,0% des participants déclaraient que leur MT était informé.e de leur orientation sexuelle ; ils étaient également plus âgés (39,2±11 ans vs 32,5±11 ans, p<0,001). Parmi les participants dont le MT était informé.e de l’orientation sexuelle, 90,3% déclaraient que cette mention avait été faite à leur initiative ; ils étaient eux aussi plus âgés (39,7±11 ans vs 34,1±10 ans, p<0,001). Cette mention avait eu lieu dès la première consultation avec ce MT dans 42,7% des cas. Plus généralement, les facteurs associés à la mention de l’orientation sexuelle au MT étaient, en analyse multivariée, un âge plus élevé, le fait de résider en Île-de-France, d’être en couple, d’être à l’aise pour parler de son orientation sexuelle, d’avoir mentionné son orientation sexuelle à sa famille et à ses collègues de travail, de ne pas souffrir actuellement de son orientation sexuelle et d’avoir eu plus de 10 partenaires sur les six derniers mois (tableau).
Le sexe du MT n’était pas associé à des résultats significativement différents en termes de mention ou non de l’orientation sexuelle et de la modalité de cette mention. Par ailleurs, 69,1% des participants n’estimaient pas que le fait que leur MT soit un homme ou une femme facilite cette mention. Enfin, 26,6% et 45,1% déclaraient qu’il était très facile ou assez facile, respectivement, de parler de leur orientation sexuelle avec leur MT.
 Agrandir l'image
Agrandir l'imageFreins à la mention de l’orientation sexuelle
Les participants identifiaient comme principaux freins à la connaissance par leur MT de leur orientation sexuelle les points suivants : « Je n’ai jamais parlé de sexualité avec mon médecin » (42,9%), « Je n’y ai pas pensé » (11,2%) et « Je crains une réaction négative de sa part (8,6%).
Prise en charge médicale
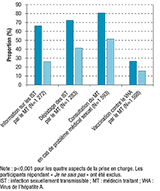
Qu’il s’agisse de l’information sur les IST ou de leur dépistage, de la prise en charge d’un problème médical d’ordre sexuel ou de vaccination contre l’hépatite A, les participants étaient significativement mieux pris en charge par leur MT lorsque celui/celle-ci était informé.e de leur orientation sexuelle (figure).
 Agrandir l'image
Agrandir l'imageConcernant la PrEP, 25,8% des participants en ignoraient le concept ; parmi les autres, 11,3% en avaient parlé avec leur MT et 6,4% envisageaient de lui en parler.
Modification de la relation après mention de l’orientation sexuelle
Après la mention de leur orientation sexuelle au MT, les participants estimaient en grande majorité (84,4%) que la relation médecin-patient était inchangée, 13,6% qu’elle s’était améliorée et 2,0% qu’elle s’était dégradée.
Discussion
Les risques infectieux particuliers auxquels est exposée une partie de la population des HSH justifient qu’elle fasse l’objet de recommandations spécifiques en termes de prévention (vaccinale ou non) et de dépistage. Le MT peut être l’acteur central de cette prise en charge, à la condition qu’il/elle connaisse l’orientation sexuelle des personnes concernées dans sa patientèle. Ce travail avait pour but de déterminer dans quelle mesure et de quelle manière les HSH mentionnaient leur orientation sexuelle à leur MT, quels freins étaient présents pour cette mention et si elle était associée à une prise en charge plus adaptée. Peu d’études ont exploré cette question et en général de manière indirecte.
Nous avons observé que près des neuf dixièmes des participants avaient un MT (avec un suivi de plus de cinq ans pour près
de la moitié). Ce chiffre est cohérent avec ceux du Baromètre santé de 2010 11, qui montraient un recours à un MT dans les 12 derniers mois pour 79,2% des 15-30 ans, 84,0% des
31-45 ans, 87,8% des 46-60 ans
et 92,8% des 61-75 ans ; cela suggère que le comportement des HSH sur ce plan ne diffère pas de celui de la population générale.
Les participants estimaient pour plus des deux tiers que la mention au MT de leur orientation sexuelle était nécessaire ; un peu moins (58,0%) déclaraient que leur MT était effectivement informé.e ; dans plus de 9 cas sur 10, la mention de l’orientation sexuelle s’était faite à l’initiative du patient. À chaque fois, la réponse positive était associée avec un âge plus élevé, ce qui suggère que le MT devrait d’autant plus prendre l’initiative d’évoquer ce sujet que son patient est jeune (ou, peut-être, d’autant moins s’attendre à ce que son patient aborde le sujet de lui-même). Il est par ailleurs possible que les personnes plus jeunes ne consultent leur MT qu’à l’occasion de problèmes aigus, circonstance peut-être moins propice à l’abord de questions de santé sexuelle. De nombreux participants indiquaient comme frein à la mention de leur orientation sexuelle le fait que la sexualité n’est pas abordée en consultation, ce qui est un autre argument dans ce sens : ce thème devrait être abordé par le MT même si le patient ne l’évoque pas. Dans une étude allemande réalisée en 2006 auprès de 4 385 HSH 12, 37% mettaient en avant l’impossibilité de parler de leur orientation sexuelle à leur MT, mettant là aussi l’accent sur l’importance pour ce dernier de créer les conditions favorables à l’abord de ces questions. Ce chiffre est proche de celui d’une étude de 2013, réalisée en France chez des personnes vivant avec le VIH, qui explorait leurs contacts avec le système de santé avant leur diagnostic 13 : elle montrait que 48% des HSH ayant consulté en médecine générale avaient mentionné leur orientation sexuelle à cette occasion. Dans une étude écossaise de 2015 auprès de 199 HSH 14, ceux-ci rapportaient que leur MT connaissait leur orientation sexuelle dans 40% des cas. Il est par ailleurs possible que pour certains participants ayant déclaré que la sexualité n’avait pas été abordée en consultation par leur MG, celui/celle-ci ait tenté d’aborder le sujet, mais qu’ils ne l’aient pas perçu : certains travaux suggèrent d’ailleurs que les sujets masculins attendent que leur MT prenne l’initiative d’aborder le sujet 15.
Ce travail, comme d’autres, suggère que le médecin devrait prendre l’initiative d’aborder le sujet de l’orientation sexuelle avec son patient si celui-ci ne le fait pas de lui-même. Au Royaume-Uni, le National Health Service recommandait en octobre 2017 16 d’« enregistrer l’orientation sexuelle de tous les patients / usagers âgés de 16 ans et plus, dans tous les services de santé, et dans toutes les administrations participant à la prise en charge sociale et sanitaire », suscitant des réactions diverses. Un représentant du Collège de médecine du Royaume-Uni a qualifié dans le British Medical Journal cette recommandation d’« idée stupide » 17, et un représentant de la Family Doctor Association s’y est opposé en arguant dans un tabloïd du caractère « incroyablement insultant » que pouvait avoir une telle question 18. Ces réactions n’avaient pas seulement trait au fait que ces données seraient enregistrées dans les dossiers, mais elles remettaient en cause la pertinence même de cette question en médecine générale. Il apparaît cependant que, dans une perspective de médecine préventive, une telle question a toute sa légitimité.
La difficulté d’aborder un sujet sensible comme la sexualité ne saurait être sous-évaluée. Un travail nord-américain publié en 2012 19 proposait à ce sujet des questions d’« ouverture » (Avez-vous actuellement une activité sexuelle ? Êtes-vous satisfait de votre vie sexuelle ? Y a-t-il des problèmes sexuels dont vous souhaiteriez me parler ? Certains patients présentant certaines pathologies telles que l’hypertension artérielle, le diabète ou prenant certains traitements peuvent présenter des difficultés sexuelles ; avez-vous des soucis particuliers dont vous aimeriez parler ?). Ces questions permettent d’aborder le sujet d’une manière neutre et leur simplicité permet de les utiliser même lorsque le médecin craint, par exemple, que le sujet ne soit trop sensible pour son/sa patient.e.
La prise en charge en santé sexuelle par le MT semble améliorable, au moins en ce qui concerne la prévention des IST : moins de la moitié des participants avaient reçu des informations sur ce thème par leur médecin ; seuls 56,7% se faisaient dépister auprès de leur MT, qui leur avait par ailleurs proposé la vaccination contre l’hépatite A dans à peine plus d’un cinquième des cas ; peu avaient évoqué la PrEP avec leur MT. Le fait que ces items soient améliorés lorsque le médecin est informé.e de l’orientation sexuelle du patient plaide encore une fois pour que ce sujet soit abordé en consultation. Pour qu’ils/elles puissent prendre une place centrale dans l’abord de la santé sexuelle, y compris celle des HSH, la formation (initiale et continue) des MT doit être renforcée dans ce domaine. Ainsi, au sujet de l’actuelle épidémie d’hépatite A en Europe, qui touche principalement des HSH, le seuil de couverture vaccinale chez les HSH permettant de limiter la circulation de l’infection a été évalué à 70% 20 ; une telle couverture pourrait tout à fait être atteinte par une vaccination en médecine générale. La communication à ce sujet pourrait y associer la thématique de la vaccination anti-HPV (les participants à l’étude HomoGen n’ont pas été interrogés à ce sujet, les recommandations du HCSP sur la vaccination des HSH n’ayant pas été énoncées lorsque le questionnaire a été élaboré).
Ces résultats doivent être interprétés avec un certain recul, du fait des modalités d’enquête : la diffusion du questionnaire a pu n’atteindre qu’un profil particulier de HSH, connecté et/ou fréquentant les applications de rencontre ou les sites communautaires, ou bien fréquentant certains lieux de convivialité communautaire. D’autre part, bien que l’hétérogénéité des âges, des lieux de résidence, des niveaux d’étude, des revenus et d’autres caractéristiques sociologiques plaident pour une certaine représentativité de notre population, il n’est pas certain que nos observations soient généralisables. Il faut également noter que certains des hommes interrogés ont pu n’avoir que très peu de relations sexuelles avec des hommes durant leur vie ; le terme d’« orientation sexuelle » utilisé ici pourrait, les concernant, apparaître inadapté. Par ailleurs, l’appréciation de la prise en charge a été focalisée sur certains éléments précis comme la vaccination contre l’hépatite A, mais d’autres aspects auraient également pu être explorés, comme la vaccination anti-hépatite B ou le fait de recommander un dépistage régulier du cancer anal en proctologie. Enfin, il faut rappeler la grande hétérogénéité de la population que désigne le terme d’HSH, hétérogénéité qui se retrouve dans les comportements à risque, et donc dans la nécessité de mesures spécifiques de santé. En outre, un travail en miroir de celui-ci chez les médecins traitants, étudiant l’importance qu’ils/elles donnent à l’orientation sexuelle de leurs patient.e.s, serait tout à fait éclairant sur nos résultats ; il faut d’ailleurs à ce sujet préciser que bien que le/la MT mentionné.e par les participants étaient très probablement un.e généraliste, il est probable qu’il s’agissait dans un petit nombre de cas d’un.e spécialiste.
Certains des participants ont déclaré que leur premier rapport sexuel avec un sujet masculin avait eu lieu très jeune : 15 personnes ont mentionné un âge inférieur à 10 ans (une à 5 ans, cinq à 6 ans, une à 7 ans, sept à 8 ans et une à 9 ans). Du fait de la relative imprécision de ce terme, il n’est pas possible de savoir s’il s’agissait d’un rapport sexuel au sens plein ; les participants n’avaient par ailleurs pas la possibilité de préciser s’il s’agissait alors de « rapports » avec un autre enfant. Ces chiffres peuvent être rapprochés de ceux d’une étude de 2018 menée en Irlande chez des adolescents de 15 à 18 ans 21 : parmi les 25,7% de garçons rapportant avoir déjà eu un rapport sexuel, le premier avait eu lieu à 11 ans ou moins pour 11,1%.
Conclusion
L’orientation sexuelle des patients HSH n’est pas systématiquement connue de leur MT ; il serait utile que celui/celle-ci ait connaissance de cet élément, que ce soit à son initiative ou à celle du patient, afin d’adapter la prise en charge en santé sexuelle (sans qu’il s’agisse forcément, comme dans la recommandation britannique mentionnée plus haut, d’« enregistrer » cette orientation dans le dossier). Les spécificités de cette population, en particulier sur le plan de la prévention vaccinale et du dépistage, doivent être mieux enseignées en formation initiale et faire l’objet de rappels en formation continue. Les outils simples permettant d’amorcer un entretien dans ce domaine doivent être mieux connus.
Références
1528-37.