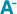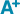Évolution temporelle du recours à la réadaptation cardiaque après un infarctus du myocarde, France, 2010-2014
// Temporal trends in referral hospitalizations for cardiac rehabilitation after myocardial infarction in France, 2010-2014
Résumé
Introduction –
L’objectif était de décrire les taux de recours nationaux et régionaux aux soins de suite et de réadaptation (SSR), particulièrement en réadaptation cardiaque (RC), après hospitalisation pour infarctus du myocarde (IDM) en France en 2014, et d’analyser les évolutions temporelles du recours à la RC après IDM entre 2010 et 2014.
Méthodes –
Les patients hospitalisés avec un diagnostic principal d’IDM (codes CIM-10 I21 à I23) au premier semestre de chaque année entre 2010 et 2014 ont été sélectionnés dans les bases du PMSI-MCO (Programme de médicalisation des systèmes d'information – Médecine, chirurgie, obstétrique). Pour ces patients, un séjour en SSR a été recherché jusqu’à six mois après la sortie de l’hospitalisation index pour IDM. Les taux standardisés sur l’âge nationaux et régionaux de recours à la RC et d’hospitalisations en SSR pour « autres motifs » après IDM ont été calculés et leurs évolutions ont été analysées par régression de Poisson.
Résultats –
Parmi les 29 424 patients hospitalisés pour IDM au premier semestre 2014, 36,9% (n=10 873) ont été admis en SSR et 28,5% en RC (n=8 380). Le taux d’admission en RC, standardisé sur l’âge, était significativement plus élevé chez les hommes (29,6%, n=6 707) que chez les femmes (24,9%, n=1 673). Entre 2010 et 2014, une augmentation annuelle moyenne du taux de recours en RC a été observée chez les hommes (+5,0%) et les femmes (+6,6%). La part de l’hospitalisation complète pour une RC a diminué au profit de l’ambulatoire (p<0,0001). Enfin, des disparités régionales importantes, tant en termes de taux que d’évolutions temporelles entre 2010 et 2014, ont été enregistrées.
Conclusion –
Des augmentations du taux d’admission en SSR et en RC à la suite d’un IDM ont été observées. Elles sont en partie imputables à l’augmentation de la prise en charge en ambulatoire. Cependant, l’admission en RC restait faible, surtout chez les personnes âgées. L’étude des disparités régionales met en avant des inégalités territoriales importantes qu’il paraît nécessaire de combler pour assurer une prise en charge équitable sur l’ensemble du territoire.
Abstract
Introduction –
The objective was to study the national and regional referral to post-acute care rehabilitation (PACR), particularly in cardiac rehabilitation (CR) after hospitalizations for acute myocardial infarction (AMI) in France in 2014, and the temporal trends of post-AMI CR between 2010 and 2014.
Methods –
The French National Hospital Database (PMSI) was used to select patients hospitalized with a main diagnosis of AMI, identified by ICD-10 codes I21 to I23 (PMSI-MCO) in the first semester of each year from 2010 to 2014. For these patients, a stay in PARC was searched up to 6 months after the index hospitalization for AMI. National and regional age-standardized rates of patients admitted in CR and in PACR for ‘other conditions’ post-AMI were calculated, and their trends were analyzed by Poisson regression.
Results –
In 2014, among the 29,424 patients hospitalized after AMI in the first half-year, 36.9% (n=10,873) of patients were admitted in PACR units and 28.5% (n=8,380) in CR units. Age-standardized admission rates in CR were higher among men (29.6%, n=6,707) than among women (24.9%, n=1,673). Between 2010 and 2014, mean annual increases in CR rates of 5.0% in men and 6.6% in women were observed. The rate of outpatient CR management increased compared to inpatient care for CR (p<0.0001). Lastly, significant regional differences in CR admission rates and temporal trends were observed between 2010 and 2014.
Conclusion –
Favorable trends in post-AMI PACR and CR admission rates were reported. They are partly attributable to the increase of outpatient care. Despite these evolutions, CR admission rates following AMI remained low, in particular among the elderly. The study of regional inequalities highlighted significant territorial differences that need to be addressed to ensure equitable health care throughout the country.
Introduction
La survie après un infarctus du myocarde (IDM) est associée à plusieurs facteurs tels que la sévérité de l’évènement 1,2, la prise en charge lors de la phase aiguë avec l’utilisation précoce des stratégies thérapeutiques invasives 3 et la prise en charge post-hospitalière, dont la réadaptation cardiaque (RC) 4. Cette dernière, réalisée dans les services de soins de suite et de réadaptation agréés (SSR), permet le maintien d’une prévention secondaire efficace à la sortie de l’hôpital et ainsi une réduction du risque de récidive d’infarctus et de décès, et contribue à une meilleure qualité de vie sur le long terme 5,6. Une récente méta-analyse a mis en évidence une diminution du risque de mortalité cardiovasculaire à 1 an (risque relatif, RR=0,74, intervalle de confiance à 95% : [0,64-0,86]) et d’hospitalisations (RR=0,82 [0,70-0,96]) chez des patients atteints de cardiopathies ischémiques ayant suivi un programme de RC comparés à ceux n’ayant pas bénéficié d’une RC 5.
En France, l’organisation des SSR a été précisée en 2008 par deux décrets et une circulaire, avec la création d’une structure unique associant les soins de suite et la réadaptation, ceci afin d’améliorer la qualité et le développement de l’offre de soins SSR dans l’ensemble des territoires de santé 7. La RC a fait l’objet de recommandations par les sociétés savantes françaises, européennes et outre-Atlantique 4,6,8 : elle doit être prescrite pour tous les patients hospitalisés pour IDM. Depuis 2012, la RC est ainsi inscrite comme indicateur de pratique clinique 9. Selon l’étude européenne EUROASPIRE IV, 50,7% des patients coronariens étaient envoyés en RC en 2012 10. En France, en 2011, un tiers des patients étaient admis en SSR après un IDM, et près d’un quart des patients en RC 11. Des inégalités de prise en charge en SSR et/ou RC étaient également observées, avec un taux d’admission moindre pour les femmes et les patients âgés. De plus, de fortes disparités régionales étaient relevées, avec des taux d’admission en RC allant de 10,8% (Champagne-Ardenne) à 38,8% (Alsace).
Au vu des recommandations en faveur du développement de la place de la RC dans la prise en charge post-hospitalière de l’IDM et du bénéfice de la RC sur le pronostic, les objectifs de notre étude étaient de décrire les taux de recours nationaux et régionaux aux SSR, et particulièrement en RC, et d’étudier les évolutions temporelles et spatiales de la prise en charge en RC dans les six mois suivant la sortie de l’hospitalisation initiale pour IDM entre 2010 et 2014 en France.
Méthodes
Sélection des patients hospitalisés pour IDM
Les patients hospitalisés avec un diagnostic principal d’IDM au cours du premier semestre des années 2010 à 2014 ont été sélectionnés dans les bases de données du Programme de médicalisation des systèmes d’information – Médecine, chirurgie, obstétrique (PMSI-MCO). L’IDM était défini par l’ensemble des codes CIM-10 (Classification internationale des maladies – 10e révision) suivants : I21, I22 et I23. Les séjours sans nuitée dont l’issue était un retour à domicile (hospitalisation de jour) et les séjours de moins de deux jours se terminant par un transfert dans un autre établissement ou une mutation vers une autre unité médicale du même établissement ont été exclus. Si un patient présentait plusieurs séjours pour IDM au cours du premier semestre de l’année, seul le premier séjour était conservé comme hospitalisation index. Ont été exclus les patients mineurs, ceux domiciliés à Mayotte, en Guyane ou à l’étranger, les personnes décédées pendant l’hospitalisation index et/ou celles dont les séjours codés présentaient une anomalie empêchant le chaînage de l’ensemble des séjours. L’index de comorbidités de Charlson a été calculé à partir des diagnostics associés relevés dans le résumé d’hospitalisation 12.
Sélection des séjours SSR
Pour chaque année et chaque patient hospitalisé pour IDM, la présence d’un séjour SSR débutant dans les six mois suivant la fin du séjour en MCO a été recherchée dans les bases annuelles du PMSI-SSR. Selon la finalité principale de prise en charge de la première semaine du séjour en SSR, les patients ont été répartis en deux groupes : « réadaptation cardiaque » (code CIM-10 Z50.0) et « autre finalité » (code Z50.1 « Autres thérapies physiques », Z51.88 « Autres formes précisées de soins médicaux, non classées ailleurs », Z54 « Convalescence », etc.). Cette variable a été préférée au « type d’autorisation » de l’unité médicale dans laquelle le patient était hospitalisé, disponible depuis 2012 dans le PMSI-SSR, afin de conserver le motif réel de la prise en charge quel que soit le type d’unité où elle est réalisée. Par ailleurs, ont été recueillis le délai entre le dernier jour de l’hospitalisation index et le premier jour de l’admission en SSR ainsi que la durée du séjour en SSR.
Les patients ayant des séjours comportant des erreurs de chaînage ou avec des données sociodémographiques (sexe, région de domicile, âge) incompatibles entre les différents séjours MCO et/ou SSR ont été exclus des analyses.
Analyses statistiques
Les comparaisons ont été réalisées par le test de Student ou de Mann-Withney Wilcoxon pour les variables continues et par le test du Chi2 ou de Fisher pour les variables qualitatives. Les taux nationaux et régionaux standardisés sur l’âge des patients admis en SSR (RC ou autre finalité) ont été calculés en prenant la structure d’âge de la population nationale de patients hospitalisés pour IDM au premier semestre 2014 comme population de référence. L’écart entre le taux standardisé régional et le taux standardisé national a été calculé en pourcentage de variation.
L’évolution des caractéristiques des patients admis en SSR a été testée par régression linéaire pour les variables continues et par régression logistique pour les variables discrètes. Les évolutions annuelles moyennes nationales du nombre de patients hospitalisés en SSR ont été estimées par régression de Poisson, en utilisant la population de patients hospitalisés pour IDM comme population d’exposition.
Résultats
Caractéristiques de la population hospitalisée en SSR et RC suite à un IDM en 2014
Parmi les 29 424 patients hospitalisés pour IDM au cours du premier semestre de l’année 2014 et retenus dans l’analyse (figure 1), 36,9% (n=10 873) ont été admis en SSR, toutes finalités confondues, dans les six mois suivant la sortie de l’hôpital et 28,5% en RC (n=8 380 sur les 29 424 patients) (tableau). Chez les hommes, la part d’admission en RC s’élevait à 32,9% (n= 6 707) contre seulement 18,6% (n= 1 673) chez les femmes, avec des âges moyens de 58,4 ans (écart-type 11,7) et 63,9 ans (écart-type 13,3) respectivement. La proportion de femmes en RC était ainsi de 25%. Après standardisation sur l’âge, le taux de recours à la RC demeurait significativement plus élevé chez les hommes (29,6%) que chez les femmes (24,9%). Les patients hospitalisés en SSR pour « autre finalité » étaient beaucoup plus âgés (âges moyens de 75,5 ans et 82,4 ans respectivement pour les hommes et les femmes) et la proportion d’admission chez les femmes beaucoup plus importante qu’en RC (tableau).
Le recours à la RC était plus fréquent parmi les patients avec un score de Charlson bas, atteignant 31,6% parmi les patients avec un score de 0-1 et seulement 9,9% parmi ceux ayant un score supérieur ou égal à 4, ces derniers étant plutôt admis en SSR « autre finalité ». Cet écart d’admission en RC entre les plus comorbides et les moins comorbides était accentué chez les femmes (taux de recours à la RC de 6,7% parmi celles avec un score supérieur ou égal à 4 vs 12,3% chez les hommes). Cependant, cette différence était compensée par un taux d’admission pour « autre finalité » plus élevé chez les femmes les plus comorbides (24,7%) par rapport aux hommes les plus comorbides (21,7%).
Le délai moyen entre la fin de l’hospitalisation index et le début d’une RC, et la durée moyenne du séjour en RC étaient similaires pour les hommes et les femmes. La moitié des patients hospitalisés en RC l’étaient en ambulatoire. Le recours à ce type d’hospitalisation était cependant plus fréquent chez les hommes (52,4%) que chez les femmes (41,9%).
 Agrandir l'image
Agrandir l'image Agrandir l'image
Agrandir l'imageÉvolutions des taux d’hospitalisation en SSR entre 2010 et 2014
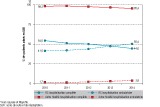
Tous âges confondus, la proportion globale de patients hospitalisés en SSR suite à un IDM a augmenté (figure 2), et ce de façon plus importante chez les hommes que chez les femmes (+4,4% par an en moyenne pour les hommes, vs +2,5% pour les femmes, p<0,0001, données non présentées), avec toutefois des différences selon la finalité principale de prise en charge et l’âge (figures 2 et 3).
Le taux de patients admis en RC a globalement augmenté de plus de 20% entre 2010 et 2014 (figure 2). Des augmentations annuelles moyennes significativement plus importantes chez les femmes que chez les hommes (+6,6% vs +5,0% par an, p<0,0001) ont été observées (figure 3). Ce constat était retrouvé dans toutes les classes d’âges entre 35 et 84 ans. En revanche, aucune évolution significative n’a été mise en évidence parmi les classes d’âges extrêmes (18-34 ans et ≥85 ans). Parallèlement, une augmentation significative du taux d’admission en RC a été observée parmi les patients avec un score de Charlson inférieur ou égal à 1, mais pas parmi ceux ayant les scores les plus élevés (données non présentées). Pour les patients avec un score intermédiaire, une augmentation significative du taux de recours en RC était retrouvée uniquement chez les hommes.
Concernant l’admission en SSR pour « autre finalité », aucune évolution significative n’était observée chez les hommes (figure 3). Une diminution significative globale de 1,7% par an a été observée parmi les femmes.
 Agrandir l'image
Agrandir l'image Agrandir l'image
Agrandir l'imageÉvolution des caractéristiques des séjours SSR
Le délai moyen entre les séjours MCO et SSR a augmenté quel que soit le sexe et la finalité de prise en charge. La durée moyenne du séjour a diminué en RC chez les hommes (p<0,0001) et chez les femmes (p<0,05), mais pas pour « autre finalité » (p=0,62). Enfin, le type de prise en charge pour la RC a également évolué sur la période d’étude, avec globalement une augmentation des hospitalisations partielles (p<0,0001) conjointement à une diminution des hospitalisations complètes (p<0,0001). Ces évolutions étaient retrouvées pour chaque sexe (figure 4).
 Agrandir l'image
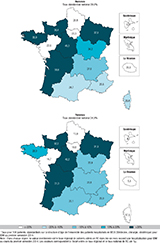
Agrandir l'imageDisparités régionales de RC
En métropole, en 2014, quel que soit le sexe des patients, les régions Pays de la Loire, Île-de-France et Hauts-de-France présentaient les taux standardisés de patients hospitalisés en RC dans les six mois suivant un IDM les plus bas, avec un écart de plus de 20% par rapport au taux national (figure 5). C’était également le cas de la Corse pour les femmes. La région Centre-Val-de-Loire enregistrait les taux de RC les plus élevés pour les hommes (45,3%) et pour les femmes (40,2%). Les taux standardisés régionaux étaient plus élevés chez les hommes que chez les femmes dans toutes les régions, à l’exception de la région Occitanie, où ils étaient similaires. De plus, les inégalités régionales étaient plus marquées pour les femmes (rapport de 2,9 entre Hauts-de-France et Centre-Val-de-Loire) que pour les hommes (rapport de 2,2 pour ces mêmes régions).
 Agrandir l'image
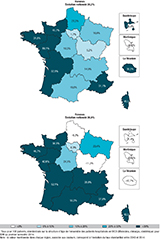
Agrandir l'imageL’évolution des taux régionaux de recours à la RC observée entre 2010 et 2014 est hétérogène selon les régions et le genre : des augmentations ont été observées dans toutes les régions de l’ouest de la France (augmentation de plus de 40%), ainsi que dans le Sud chez les femmes (figure 6). À l’inverse, aucune évolution significative n’était observée en Île-de-France, Bourgogne-Franche-Comté et Corse pour les deux sexes.
 Agrandir l'image
Agrandir l'imageDans les départements d’outre-mer (DOM), les taux d’admission en RC étaient beaucoup plus faibles qu’en métropole, notamment pour les femmes, avec des taux inférieurs à 6%. Les évolutions n’y étaient pas significatives, à l’exception de la Martinique qui enregistrait une diminution du taux de RC.
Discussion
Seuls 28,5% des patients hospitalisés pour IDM au premier semestre 2014 ont été admis en RC dans les six mois suivant leur sortie de l’hôpital. Les taux standardisés correspondants s’élevaient à 29,6% chez les hommes et 24,9% chez les femmes. Une augmentation importante du taux de RC a été mise en évidence entre 2010 et 2014 (+21,1%), particulièrement chez les femmes (+26,9%). Cet accroissement a touché de façon homogène les patients âgés de 35 à 84 ans. Il s’accompagne d’une augmentation de la part de la RC réalisée en ambulatoire au détriment de l’hospitalisation complète. Malgré des évolutions globalement favorables, des disparités régionales subsistaient.
Le recours à la RC reste faible en France, concernant 1 homme sur 3 et 1 femme sur 5 en 2014 dans notre étude. En Europe, des taux comparables ont été observés au Pays-Bas 13,14. Cependant, l’étude transversale EUROASPIRE IV, menée dans 24 pays européens, affichait un taux moyen d’admission en RC d’environ 40% 10. Aux États-Unis, une étude dans le comté d’Olmsted a montré un taux particulièrement élevé (52%) alors que Balady et coll. estimaient de 14 à 35% le taux de RC 15,16. Les taux apparaissaient plus élevés au Canada (51,2%) 17. Une partie de ces différences pourraient s’expliquer par l’exclusion des patients les plus âgés (≥80 ans) dans EUROASPIRE IV et, dans une moindre mesure, par l’exclusion des décès survenus dans la phase post-hospitalière, ce qui n’était pas le cas dans notre étude. En revanche, au Japon, le taux de RC n’était que de 21% en 2009 18. Ce taux plus faible pourrait s’expliquer par une proportion élevée (60%) de patients débutant un programme de RC au cours du séjour index pour IDM 18.
La différence de prise en charge entre les hommes et les femmes dans notre étude était également rapportée par une méta-synthèse qui pointait le manque d’étude des mécanismes de la moindre admission des femmes en RC indépendamment de l’âge 19. Ces freins à la RC chez les femmes, hormis l’âge, pourraient être liés à des facteurs sociaux et sociétaux comme : le manque d’information sur les objectifs et le contenu du programme de la RC ou une interprétation différente de son utilité chez les hommes et les femmes ; le manque d’encouragement et de soutien familial ; l’incompatibilité entre participation à un programme de RC et activités domestiques et familiales ; l’environnement masculin de la RC ; la dépendance plus importante des femmes aux transports publics ou à une autre personne pour se déplacer dans le cas d’une hospitalisation en ambulatoire 6,19.
Les tendances à la hausse de l’admission en RC ont probablement été encouragées par la promotion de la place de la RC dans le circuit de prise en charge de l’IDM depuis 2008, via les recommandations de la Haute Autorité de santé incitant les médecins à une prescription plus importante 7. En effet, la RC est recommandée pour tous les patients après un syndrome coronaire aigu (en milieu hospitalier ou en ambulatoire) et « sans considération d’âge et de sexe ». L’augmentation plus importante du recours à la RC observée chez les femmes sur notre période d’étude pourrait être liée à une orientation plus spécifique, avec un report des femmes admises en SSR pour « autre finalité » vers la RC. En effet, une diminution significative de l’admission en SSR « autre finalité » est observée chez les femmes uniquement. Les évolutions favorables de l’admission en RC et en SSR en général à la suite d’un IDM pourraient également résulter de la diminution de la durée moyenne des séjours en MCO 20, plus marquée chez les femmes. Enfin, ces évolutions favorables peuvent être rapprochées de l’évolution du type de prise en charge avec le développement de l’hospitalisation en ambulatoire. Cette dernière représente désormais plus de la moitié des hospitalisations en RC. Elle peut faciliter en effet la ré-autonomisation et diminue la durée du séjour, tout en s’inscrivant dans le parcours patient recommandé 4.
Les patients présentant le moins de comorbidités semblent avoir un peu plus bénéficié de ces évolutions positives. Ceci pourrait correspondre à l’augmentation de la prise en charge ambulatoire, les patients avec les scores les plus élevés étant admis en hospitalisation complète. Par ailleurs, la présence de certaines comorbidités (hypertension artérielle pulmonaire sévère, antécédents récents de thrombose veineuse, etc.) peut constituer une contre-indication à la RC 6. Cependant, l’âge demeure un facteur majeur de non admission en RC, quel que soit le score de comorbidité : le recours à la RC est beaucoup plus faible chez les plus âgés (données non présentées). Ainsi, chez les personnes les plus âgées, le taux de RC n’a pas évolué entre 2010 et 2014, contrairement aux autres classes d’âge, alors qu’il existe un bénéfice de la RC parmi les 65 ans et plus 21,22, même chez les patients insuffisants cardiaques 23. Le développement de la prise en charge en RC en hospitalisation ambulatoire peut poser le problème des transports si ces derniers ne sont pas toujours pris en charge, la conduite de voiture personnelle pouvant s’avérer difficile chez le sujet âgé. Par ailleurs, si le nombre de places en SSR est insuffisant, une sélection des patients se fait au profit de personnes jeunes et en activité professionnelle 6.
Les évolutions de la RC ont été décrites à l’étranger sur des périodes plus longues et/ou plus anciennes que notre période d’étude. En Europe, les taux sont restés stables entre l’étude EUROASPIRE III (2006-2007) et EUROASPIRE IV (2012-2013) 10. En revanche, des augmentations importantes ont été enregistrées outre-Atlantique entre 2000 et 2007 17.
Disparités régionales
Des disparités régionales importantes de la RC en 2014 ont été mises en évidence dans notre étude, avec des taux faibles d’admission dans les DOM, les Hauts-de-France, l’Île-de-France et les Pays de la Loire (malgré une augmentation importante entre 2010 et 2014 pour cette dernière). En plus de taux d’admission en RC plus faibles, les DOM, les Hauts-de-France et l’Île-de-France affichaient des augmentations faibles entre 2010 et 2014, voire des diminutions, en particulier chez les femmes. La majeure partie des disparités et de leurs évolutions peut être rapprochée de l’inégale répartition de l’offre en SSR entre les régions et du manque de lits et de places, dans la mesure où il existe une corrélation entre le taux d’adressage et les possibilités d’admission (l’adressage faisant référence à la demande d’envoi en SSR par l’équipe ayant pris en charge le patient lors de la phase aiguë en MCO) 24. Si la capacité d’accueil global en SSR a augmenté dans la quasi-totalité des régions françaises entre 2010 et 2014 25, le nombre de places disponibles (en hospitalisation complète ou ambulatoire) par habitant demeure beaucoup plus faible dans les DOM par rapport à la moyenne nationale, notamment à La Réunion. L’Île-de-France, les Hauts-de-France, les Pays de la Loire et la Corse présentaient également des nombres de places disponibles plus faibles que la moyenne nationale. À l’inverse, les régions du sud de la France possédaient des capacités d’accueil plus importantes. De plus, les régions dans lesquelles les plus fortes augmentations des taux de RC étaient observées présentaient une augmentation importante de la part de l’ambulatoire. Inversement, pour les régions avec les évolutions les plus faibles des taux de RC, les évolutions de l’ambulatoire étaient également peu marquées. D’autres facteurs, tels que la sensibilisation des médecins à la RC, différente d’une région à l’autre, l’éloignement géographique par rapport aux structures de soins et l’environnement socioéconomique du patient pourraient également expliquer les disparités régionales observées.
Limites
Notre étude présente certaines limites. Tout d’abord, une sous-estimation de la proportion des patients suivant une RC dans les six mois suite à une hospitalisation pour IDM pourrait provenir de la moindre exhaustivité du PMSI-SSR. Par ailleurs, le PMSI-SSR ne nous permet pas de renseigner le taux d’adressage en RC. Ainsi, parmi les personnes non admises en SSR, notre étude ne peut différencier la part de patients non adressés (pour contre-indications par exemple) de celle des patients adressés mais non admis (décès, refus, etc.) ; les freins à l’adressage pouvant être différents de ceux à l’admission et à la réalisation du programme. D’après le registre FAST-MI, la RC était programmée chez 36% des patients en sortie d’unité de soins intensifs cardiologiques (USIC) en 2010 (21,8% en 2005) 26,27. Nous avons choisi de ne pas exclure de l’analyse les patients décédés au cours des six mois suivant l’hospitalisation index, qui représentaient 5,5% des cas en 2006 28. En effet, on ne peut exclure que certains de ces patients auraient pu bénéficier d’une amélioration de leur état s’ils avaient suivi un programme de RC. Enfin, parmi les patients non admis en SSR, il était difficile d’estimer la part de patients non éligible à la RC du fait d’une réhospitalisation en MCO ou ailleurs.
Conclusion
Des évolutions temporelles significatives de l’admission en RC dans les six mois suivant un IDM ont été observées en France entre 2010 et 2014. Si les femmes ont toujours des taux de prise en charge inférieurs à ceux observés chez les hommes, les évolutions leur sont globalement favorables, même si elles semblent se discuter localement. Le développement de l’hospitalisation ambulatoire a certainement contribué à ces évolutions. Cependant, des disparités régionales demeurent, avec des écarts plus importants chez les femmes que chez les hommes. Dans la mesure où la RC permet une meilleure prévention des facteurs de risques cardiovasculaires, une amélioration des capacités physiques, une optimisation du traitement médical et, finalement, une amélioration du pronostic, l’ouverture de nouvelles places apparait aujourd’hui nécessaire pour assurer une prise en charge équitable sur l’ensemble du territoire.